| J Korean Neurol Assoc > Volume 41(2); 2023 > Article |
|
Abstract
Headache is a frequent complaint in coronavirus disease-19 (COVID-19) patients. Nevertheless, no detailed information on the pathophysiology of headache in COVID-19 infection is currently limited. We encountered a patient developing headache, diplopia, and intracranial hypertension after COVID-19 infection. The patient no more complained of headache and diplopia after the intracranial pressure was normalized. Our case suggests that intracranial hypertension is a mechanism of headache in COVID-19 infection. We report herein a case of transient intracranial hypertension after COCVID-19 infection.
Coronavirus disease-19 (COVID-19) 감염 후에는 다양한 신경학적 증상과 징후가 발생한다[1]. 두통은 가장 흔한 신경학적 증상으로 감염 1개월 이내에는 전체 환자의 약 40%에서 보고되며, 8%의 환자에서는 감염 후 6개월까지 지속된다[2]. COVID-19 감염 후에 발생하는 두통의 기전은 잘 알려져 있지 않으나, 감염 후 염증 관련 인자의 상승과 뇌압 상승 등이 기전으로 제시되고 있다[3,4]. 저자들은 COVID-19 감염 후 뇌압 상승으로 두통과 복시가 발생한 증례를 보고하고자 한다.
22세 여자가 새로 발생한 두통과 복시를 주소로 응급실에 내원한 후 입원하였다. 환자는 1-2개월에 1회 발생하는 두통을 제외하고는 특별한 과거력이 없었으며, 음주와 흡연은 하지 않았다. 환자는 내원 7일 전부터 발열, 오한, 인후통이 발생하였으며, 내원 6일 전 시행한 중합효소 연쇄 반응 검사에서 COVID-19 감염이 확인되었다. 내원 4일 전부터 지속적인 두통이 발생하였고, 내원 2일 전부터 복시가 발생하였다. 입원 당시의 두통은 비박동성으로 심도의 강도로 양측성으로 나타났으며, 일상 활동에 의한 악화도 보고하였다. 두통 시에는 구역, 구토, 빛공포증, 소리공포증은 동반되지 않았으며, 체위에 따른 두통의 변화도 관찰되지 않았다. 복시는 아래나 위를 볼 때는 없었으나 오른쪽이나 왼쪽을 볼 때 발생하였다. 복시는 지속적이며, 오전과 오후에 차이가 없었다.
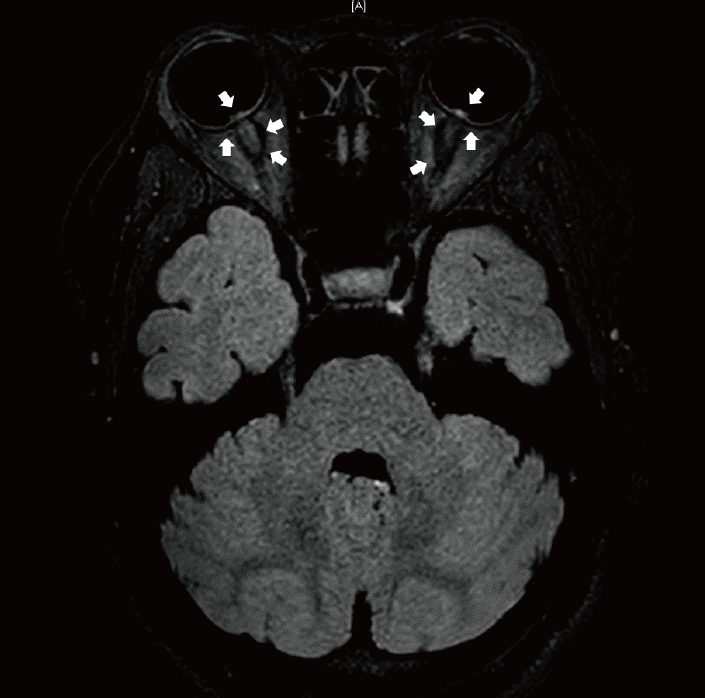
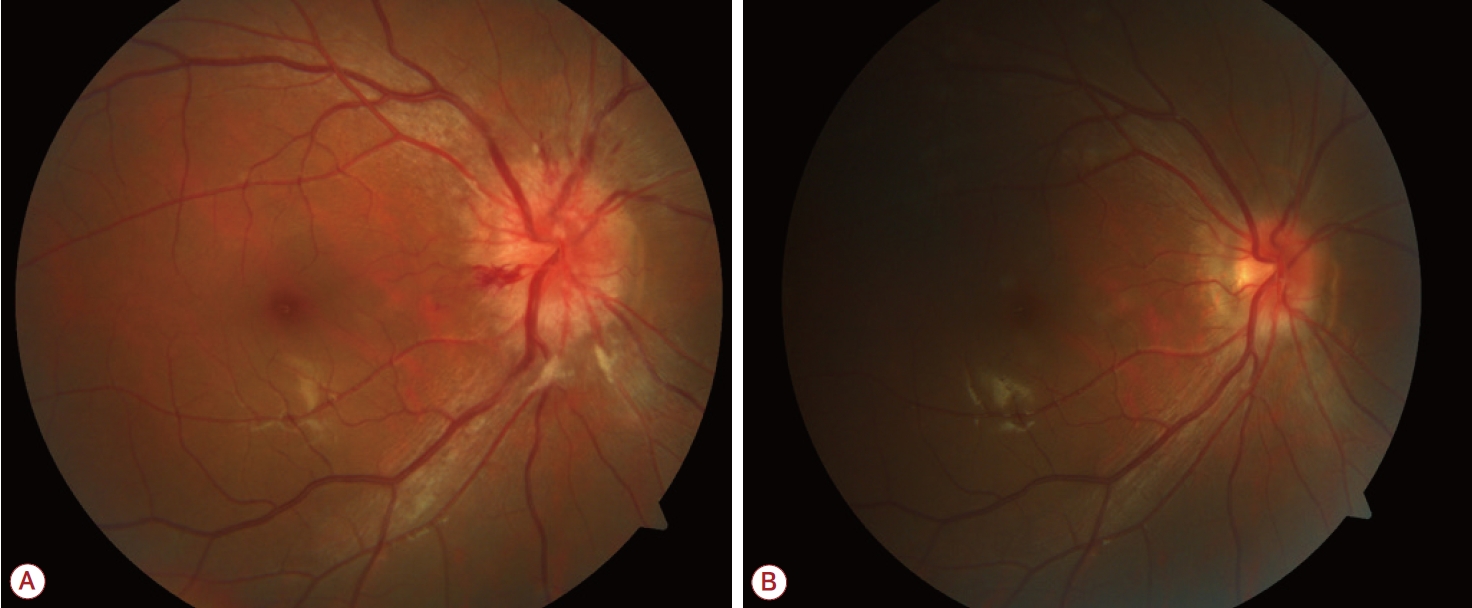
입원 당시 활력징후는 혈압 133/89 m m Hg, 심박수 91/min이었으며, 체온은 36.5℃였다. 환자의 키는 158 cm이며, 체중은 58 kg으로, 체질량지수(body mass index)는 23.2 kg/m2였다. 환자는 내원 6개월 이내에는 약물 복용력이 없었다. 응급실 방문 당시 시행한 신체 검사는 정상이었으며, 신경계진찰에서 양측 안구의 외전마비가 관찰되어 양측 6번 뇌신경마비가 의심되었다. 응급실 방문 당일에 시행한 뇌자기공명영상에서는 양쪽 시신경이 비뚤어짐, 시신경 주위의 거미막하공간의 증가, 양쪽 안구후부공막의 편평해짐, 양쪽 시신경의 안구 내로의 돌출 등의 뇌압 상승을 시사하는 소견이 관찰되었다(Fig. 1). 자기공명영상에서 빈안장증후군(empty sella syndrome)은 관찰되지 않았다. 뇌척수액 검사에서는 압력 380 mmCSF, 백혈구 0/μL, 적혈구 0/μL, 단백 23.9 mg/dL, 포도당 53 mg/dL (말초혈액 포도당 95mg/dL)로 뇌척수압이 증가되어 있었다. 안저 검사에서 양안의 유두부종이 관찰되었다(Fig 2-A). 일반 혈액 검사, 요 검사, 일반 화학 검사, 심전도 검사 및 흉부방사선 검사 결과도 정상이었다. high-sensitive CRP는 1.5mg/DL이고, CRP 17 mm/h로 정상 범위였다. 갑상샘 기능 검사 결과는 T3 0.97 ng/mL, free T4 0.91 ng/mL로 정상이었으나, thyroid stimulating hormone이 4.64 mIU/mL로 약간 증가되어 있었다. 아세틸콜린수용체(acetylcholine receptor)항체와 항아쿠아포린-A항체는 음성이었다. 항핵항체(antinuclear antibody), 류마티스인자(rheumatoid factor), 올리고클론띠도 모두 음성이었다. 혈청의 IgG는 1,107 mg/dL로 정상이었다. 추가로 내원 2일에 시행한 뇌정맥영상(magnetic resonance venogram)은 정상이었다. 내원 2일에 시행한 시야 검사와 시각 검사는 정상이었다.
뇌압 상승에 의한 양측 6번 뇌신경마비와 두통으로 판단되어 입원 당일부터 뇌압 조절을 위해 20% 만니톨 100 mL를 하루 4회 투여하였으며, 두통과 복시가 지속되어 입원 2일부터는 20% 만니톨 150 mL를 하루 4회 투여하였다. 입원 3일 후부터는 두통과 복시가 호전되었다. 7일간 20% 만니톨 150 mL를 하루 4회 투여하였고 이후 감량하였으며, 아세타졸라마이드(acetazolamide) 250 mg을 하루 3회 투여하기 시작하였다. 입원 6일째부터는 복시는 소실되고, 경미한 두통만 지속되었다. 입원 9일째 시행한 뇌척수액 검사는 압력 380 mmCSF, 백혈구 0/μL, 적혈구 0/μL, 단백 26.4 mg/dL, 포도당 61 mg/dL (말초혈액 포도당 101 mg/dL)로 뇌척수압 증가는 지속되었다. 입원 8일째 두통이 소실되었고, 다른 신경학적 이상이 없어 입원 10일째 퇴원하였다.
퇴원 1달 후 외래를 방문했을 때에도 두통은 없었으며, 신경학적 진찰에서도 복시를 포함한 신경학적 이상이 없었다. 뇌척수액 검사는 환자가 원하지 않아 시행하지 못하였다. 안저 검사에서 유두부종은 현저히 호전되어(Fig. 2-B), 아세타졸라마이드 투여를 중단하였다. 퇴원 2달 후 시행한 추적 관찰에서도 두통과 복시는 나타나지 않았다.
본 환자는 COVID-19 감염 확인 후 3일째부터 발생한 복시와 두통을 주소로 방문한 환자로 뇌척수액 검사에서 뇌압 상승이 관찰되었다. 뇌압 강하 효과를 가진 만니톨 사용 후 두통과 복시가 급격히 호전되었고, 복시의 형태가 뇌압 상승에서 특징적으로 관찰되는 양측 외전 신경마비인 점, 그리고 양측 유두부종이 같이 관찰된 점은 환자의 두통과 복시가 뇌압 상승에서 기인한 것임을 시사한다.
COVID-19 감염 후 발생하는 두통을 호소하는 환자에서 뇌압 상승은 외국의 연구에서 보고되었다[3,5-7]. 브라질에서 진행된 연구에서 COVID-19 감염 후 지속되는 두통을 호소하는 13명의 환자에서 뇌척수액 검사를 시행하였을 때, 6명에서 250 mmCSF 이상의 뇌압 상승이 관찰되었다. 15일 뒤의 경과 관찰에서는 7명은 두통의 완전 회복, 4명은 부분 회복, 2명은 두통의 지속이 관찰되었다. 두통과 뇌압 상승이 관찰된 환자에서 유두부종은 2명에서 관찰되었다. 13명의 두통 환자 중 11명은 두통만을 호소하였고, 신경계진찰은 정상이었으며, 1명은 흐려 보임(blurred vision)을 호소하였고 1명은 안면마비를 호소하였다. 흐려 보임과 안면마비를 호소하는 환자들은 모두 뇌척수압이 250 mmCSF 이상이었다. 그러나 압력이 200 mmCSF 이하인 경우에도 두통이 발생하여 지속된 경우도 있어, COVID-19 감염 후 지속되는 두통의 기전으로는 뇌척수압 상승 외에 다른 기전이 관여할 가능성을 시사한다[3]. COVID-19 감염 후 두통과 뇌척수압 상승의 성인 증례는 캐나다와 프랑스에서도 보고되었는데, 두통은 두 증례 모두 2주 후부터 호전이 관찰되었으나, 1명은 뇌실복막강션트(ventriculoperitoneal shunt) 치료에도 불구하고 시야 결손이 지속되었다[5,6]. 소아에서의 발생은 프랑스와 미국에서 세 증례가 보고되었는데, 이 중 한 증례는 뇌압 상승으로 인한 사망에 이르기도 하였다[7-9].
COVID-19 감염 후 발생하는 두통의 기전으로는 감염으로 인한 염증 물질의 대량 발생과 이로 인한 삼차혈관계의 활성화, 바이러스 입자의 통증 유발 물질인 칼시토닌유전자관련펩타이드(calcitonin gene-related peptide)와 구조적인 유사성 등이 제시되고 있다[4,10]. 그러나 일부 두통 환자에서 뇌압 상승과 관련된 신경학적 증상이 나타나며, 뇌압 상승의 호전과 함께 두통의 호전이 관찰되어, 뇌압 상승에 의한 두통 발생 가능성도 고려해야 할 것이다. 특히 뇌압 상승이 발생한 경우에는 시력 저하, 의식 저하 등의 심각한 장애를 유발할 수 있어, 뇌압 상승이 확인된 경우에는 신중한 뇌압 평가가 필요하다. 아울러 두통 이외에 다른 신경학적 증상이 없는 경우 가운데 상당수에서도 뇌압 상승이 관찰되는데, 대부분 COVID-19 감염 후 뇌압 상승과 동반된 두통이 1달 이내에 발생하는 사실을 고려하여, 감염 후 1달 이내에 지속되는 두통이 조절되지 않는 경우에는 뇌압 상승에 기인할 가능성을 고려해야 할 것이다. 저자들은 국내에서 처음으로 COVID-19 감염 후 발생한 두통과 복시가 동반된 뇌압 상승 1례를 관찰하여 이에 보고하는 바이다.
REFERENCES
1. Whittaker A, Anson M, Harky A. Neurological manifestations of COVID-19: A systematic review and current update. Acta Neurol Scand 2020;142:14-22.

2. Fernández-de-Las-Peñas C, Navarro-Santana M, Gómez-Mayordomo V, Cuadrado ML, García-Azorín D, Arendt-Nielsen L, et al. Headache as an acute and post-COVID-19 symptom in COVID-19 survivors: A meta-analysis of the current literature. Eur J Neurol 2021;28:3820-3825.



3. Silva MTT, Lima MA, Torezani G, Soares CN, Dantas C, Brandão CO, et al. Isolated intracranial hypertension associated with COVID-19. Cephalalgia 2020;40:1452-1458.

4. Membrilla JA, Caronna E, Trigo-López J, González-Martínez A, Layos-Romero A, Pozo-Rosich P, et al. Persistent headache after COVID-19: Pathophysioloy, clinic and treatment. Neurology Perspectives 2021;1:S31-S36.


5. Ilhan B, Cokal BG, Mungan Y. Intracranial hypertension and visual loss following COVID-19: A case report. Indian J Ophthalmol 2021;69:1625-1627.

6. Khalid MF, Micieli JA. Idiopathic intracranial hypertension associated with SARS-CoV-2 B.1.1.7 variant of concern. Can J Neurol Sci 2022;49:472-473.



7. Rajabi MT, Rafizadeh SM, Aghajani AH, Pirzadeh M. Idiopathic intracranial hypertension as a neurological manifestation of COVID-19: A case report. J Fr Ophtalmol 2022;45:e303-e305.

8. Kim MG, Stein AA, Overby P, Kleinman G, Nuoman R, Gulko E, et al. Fatal cerebral edema in a child with COVID-19. Pediatr Neurol 2021;114:77-78.



- TOOLS
-
METRICS

-
- 0 Crossref
- 0 Scopus
- 158 View
- 3 Download
- Related articles
-
Neuromyelitis Optica Spectrum Disorder after COVID-19 Infection2024 February;42(1)
New-onset Refractory Status Epilepticus after BNT162b2 mRNA COVID-19 Vaccination2023 August;41(3)
Secondary Intracranial Hypertension Due to Unusual Causes2013 ;31(1)
Spontaneous Intracranial Hypotension Complicated by Cortical Vein Thrombosis2009 ;27(2)
Unilateral Abdominal Distension After Herpes Zoster Infection2008 ;26(3)



 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print