| J Korean Neurol Assoc > Volume 40(2); 2022 > Article |
|
Abstract
Electroencephalography (EEG) has been used for decades to evaluate and assess brain function. It is a useful method to diagnose brain disorders. However, confirmed interpretation of EEG is quite challenging because there is no standardized method for EEG reading and this may lead to interrater variability even among expert electroencephalographers. In this background, uniformly accepted nomenclature for EEG pattern were required to improve interrater agreement and to support communication for EEG research. American Clinical Neurophysiology Society (ACNS) established the standardized critical care EEG terminology since 2012 and has recently published the revised 2021 version of EEG terminology. This review covers new concepts of 2021 ACNS EEG terminology and clinical considerations of various EEG patterns.
뇌파는 비침습적이며 합리적인 비용으로 뇌기능을 실시간으로 평가할 수 있는 효과적인 검사로 대뇌피질 신경세포의 전기적 활동으로 발생하는 흥분시냅스후전위(excitatory postsynaptic potential)와 억제시냅스후전위(inhibitory postsynaptic potential) 간의 전류기록이다. 뇌파는 뇌전증과 발작을 진단하기 위하여 많이 실시하며 발작의 분류, 발작 유형과 빈도, 병변의 위치에 따라 민감도와 특이도가 다양하게 나타난다. 뇌전증 진단 외에도 의식저하 환자의 뇌기능 평가 및 혼수 환자에서 대사/구조(metabolic/structural) 질환을 감별하는 데 유용하며, 뇌사(brain death) 여부를 판정하는 데도 필수적인 검사이다. 뇌파는 판독자의 뇌파에 대한 이해와 숙련도 및 경험에 따라 주관적으로 판독되기 때문에 그 의견이 서로 다양하며 숙련된 판독자 간에 견해 차이도 있어 뇌파의 임상에서 중요성을 높이고, 다기관 임상연구를 원활하게 하기 위한 통일된 용어 확립이 요구되었다. 이에 따라 2013년 8월 대한신경과학회, 대한소아신경학회, 대한뇌전증학회, 대한임상신경생리학회에서는 뇌파검사의 정도 관리와 질적 향상을 위해 “뇌파정도관리위원회”를 발족하여 정확한 판독을 할 수 있도록 연구하고, 판독자 간 일치도(interrater correlation)를 높이려 노력하고 있다. 그리고 2015년 2월부터 뇌전증 전임의 교육과정을 수료한 전문의에 대하여 뇌파전임의인증시험 제도가 도입되어 매년 실시되고 있다.
국제사회에서도 뇌파를 연구하고 판독하면서 혼란이 있을 수 있는 용어를 정리하고 통일성을 높이기 위해 여러 노력을 하고 있으며, 미국임상신경생리학회(American Clinical Neurophysiology Society, ACNS)는 2021년 버전 표준 뇌파 용어 개정을 발표하였다[1]. 이번 개정에는 2012년 뇌파 용어 개정[2] 때와 비교하여 미국뿐만 아니라 유럽 뇌전증학회의 저명한 뇌전증 분야 전문의들을 다수 포함하여 개정된 용어를 발표하였기에 그 공신력이 크다고 할 수 있다. 본 종설에서는 2021년 개정된 뇌파 용어 중 임상에서 중요한 부분을 검토하고 각각의 뇌파 소견과 관련된 임상 의의를 고찰하고자 한다.
눈을 뜨면 약화되고 “alpha squeak”를 피하기 위해 눈을 감은 후 1초 이상 지나서 주파수를 측정한다. PDR의 상태는 present/absent/unclear로 기술한다.
(1) 임상 고려
배경파는 뇌파 전반에 걸친 파형을 말한다. 뇌파 판독에서 가장 기본이 되는 파형으로 배경파를 정확히 읽을 수 있어야 비정상과 정상을 판별할 수 있다. 임상에서 배경파의 일반적인 규칙과 특징을 숙지하는 것이 중요하다. 일반적으로 전두엽에서 후두엽으로 갈수록 파형의 진폭이 커지고 후두부에서 알파파가 잘 보인다. 또 나이가 들수록 후두부의 알파파가 느려질 수 있으나 거의 80세까지 8 Hz 알파파가 유지되는 경우가 대부분이다. 하지만 여러 가지 상황에서 후두부 알파파의 변화가 있을 수 있으므로 이를 고려해야 잘못된 판독을 피할 수 있다. 대표적으로 환자가 졸음이나 수면의 단계로 이행할 때 8 Hz보다 느린 파형이 보일 수 있으며, 18세 이하의 청소년기에는 각성 상태에서도 정상적으로 서파가 관찰될 수 있고, 이를 “posterior slow wave of youth” (청소년기 후두부서파)라고 한다. 또 정상 성인의 약 15-20%는 후두부 알파파가 매우 약하거나 진폭이 15 µV 이하로 잘 안 보이는 경우도 있기 때문에 이런 배경지식을 가지고 배경파를 판독해야 된다.
(1) 높음(high): ≥150 µV 세로양극몽타주(longitudinal bipolar montage) 표준 10-20 전극(정점[peak], 골[trough])
(2) 정상(normal)
(3) 낮음(low): <20 µV 세로양극몽타주(longitudinal bipolar montage) 표준 10-20 전극(정점[peak], 골[trough]) 억제를 만족시키지 않는 경우
(4) 억제(suppressed): <10 µV
(1) 연속적(continuous)
(2) 거의 연속적(nearly continuous)
배경파가 연속적이나 1초 이상의 감쇠나 억제(attenuation or suppression) 양상이 1-9% 관찰되는 경우 기술한다. 감쇠(attenuation)는 뇌파의 진폭이 ≥10 µV나 배경파의 높은 진폭보다 <50%인 경우, 억제(suppression)는 뇌파의 진폭이 ≤10 µV인 경우, 저진폭 활동(low amplitude activity)은 뇌파 진폭이 <20 µV나 억제는 만족시키지 않는 경우로 정의한다.
(3) 불연속적(discontinuous)
배경파에서 감쇠/억제 양상이 10-49%로 분포하면서 진폭이 큰 파형과 관찰되는 경우 기술한다.
(4) 돌발파감쇠(burst attenuation)/돌발파억제(burst suppression)
배경파에서 감쇠/억제 양상이 50-99%로 분포하면서 진폭이 큰 파형이 관찰되는 경우 기술한다(Figs. 2, 3). 돌발파(burst)는 지속 시간이 ≥0.5초이면서 4개 이상의 위상(phase)을 보이는 경우로 정의한다. 만약 지속시간이 0.5초보다 짧다면 “방전(discharge)”으로 분류한다(Fig. 4) [1]. 뇌전증모양의 가능성이 높은 돌발파(highly epileptiform bursts)는 돌발파에서 뇌전증모양방전(epileptiform discharge)이 50% 이상 비중을 차지하고, 2개 이상 관찰되며 그 주파수가 평균 1 Hz 이상인 경우로 정의한다(Fig. 5). 동일한 돌발파(identical burst)는 각 돌발파의 첫 0.5초 또는 그 이상 동일한 모양의 방전이 모든 채널에서 관찰되고 그 비중이 >90%인 경우로 정의한다.
(5) 억제(suppressed) 또는 감쇠(attenuated)
① 임상 고려
각성상태에 따라 최소 60초 이상 동안 지속되는 2가지의 뇌파 배경파를 보일 때 상태변화가 있다고 기술한다. 상태변화는 자발적으로 일어나기도 하며, 자극에 의해 나타날 수도 있다. 1) Present with normal stage N2 sleep transients (K-complexes and spindles), 2) present but with abnormal stage N2 sleep transients, 3) present but without stage N2 sleep transients, 4) absent.
상태변화는 일반적으로 수면 2단계가 관찰되며, K-복합체(K-complex) 및 수면방추파(sleep spindle)가 수면 2단계의 지표(marker)이다. 수면 2단계에서 관찰되는 K-복합체와 수면방추파는 비렘수면에서 나타난다. K-복합체는 위험하지 않은 가벼운 자극에 잠을 깨지 않고 수면을 유지할 수 있도록 대뇌 피질을 억제하는 기능을 하며, 수면 기반 기억력 강화(sleep-based memory consolidation)에도 도움을 주는 것으로 알려져 있다[6]. 수면방추파는 정확한 의미와 목적이 아직 밝혀지지 않았으나 학습과정과 새로운 기억을 통합하는 데 기여하는 것으로 보고되었다[7].
병원에서 실시하는 기본표준뇌파(standard routine EEG)는 검사 시간이 약 30분에서 45분이다. 일반적으로 렘수면이 나타나는 것은 수면이 들고 약 90분이 지나서 나타나기 때문에 표준뇌파에서 렘수면이 보인다면 특징적인 소견일 수 있고, 15분 이내에 나타난 입면시렘수면(sleep onset REM, SOREM)이라면 환자가 수면 박탈상태이거나 기면병의 가능성을 고려한다.
뇌파상에서 최소 1분 이상 저진폭의 빠른 주파수가 앞쪽에서 관찰되고 고진폭의 느린 주파수가 뒤쪽으로 나타나는 경우 전-후기 울기가 있다고 한다. 그 기술은 present/absent/present, but reversed 로 한다.
두개골결손이 있는 부위에서 관찰되는 뇌파양상으로 뇌의 다른 부위보다 진폭이 크고 날카롭게 보이며 빠른 주파수를 보인다. 기술은 present/absent/unclear로 한다.
산발뇌전증모양방전은 리듬과 주기성이 없으면서 극파(spikes), 다극파(polyspikes)와 예파(sharp waves)가 나타나는 것을 일컫는다(Fig. 6) [1,8]. 극파는 배경파에서 갑작스럽게 나타나는 날카로운 파형으로 지속시간이 20-70 msec인 경우이다. 예파는 지속시간이 70-200 msec인 예리한 파형이며, 다극파는 2개 이상의 극파가 방전 사이 간격 없이 0.5초 이내로 나타나는 것을 말한다. 만약 0.5초 이상 지속된다면 세부 특징에 따라 “짧은잠재발작리듬방전(brief potentially ictal rhythmic discharge, BIRD)”이나 “뇌전증모양의 가능성이 높은 방전(highly epileptiform discharge)”으로 정의된다(Fig. 7) [1].
뇌전증모양방전이 나타나는 빈도는 다음과 같이 기술한다: 1) abundant: 10초당 1회 이상 관찰되며 주기성(periodic)이 없는 경우, 2) frequent: 1분당 1회 이상 관찰되나 10초당 1회보다는 적은 경우, 3) occasional: 1시간당 1회 이상 관찰되나 1분당 1회보다는 적은 경우, 4) rare: 1시간당 1회 미만으로 관찰되는 경우.
뇌전증모양방전은 대뇌피질의 최소 6-10 cm2 이상의 범위에서 나타나야 뇌파에 기록이 되는 것으로 되어있다[9]. 한 연구에 따르면, 첫 번째 비유발발작이 있는 성인 환자에서 뇌전증모양방전이 관찰될 확률은 약 32-59% 정도로 알려져 있다[10]. 또 새로운 발작 후 24-48시간 이내에 뇌파를 촬영할 경우 그렇지 않은 경우보다 뇌전증모양방전이 발견될 확률이 높은 것으로 되어있다[11]. 첫 번째 뇌파에서 이상이 없더라도, 3번 또는 그 이상 연속적으로 뇌파를 촬영하면 민감도(sensitivity)를 80-90%까지 올릴 수도 있다는 보고가 있으며[12], 뇌파 촬영시간을 30분에서 60분으로 늘리는 경우 뇌전증모양방전을 발견할 확률이 약 20% 올랐다는 보고도 있어 임상에서 의심된다면 조금 더 여러 번 혹은 길게 뇌파 촬영을 하는 것이 진단에 도움을 줄 수 있다[13]. 뇌전증모양방전이 나타나는 위치도 중요한데, 전측두엽(anterior temporal lobe)에 관찰되는 것이 그 외(전두엽, 중심측두엽, 후두엽) 부분에서 나타나는 경우보다 뇌전증의 위험이 더 높은 것으로 알려져 있다[14]. 뇌전증발작 조절이 4-5년간 잘 되는 환자에서 뇌전증약을 서서히 끊는 것을 고려할 때, 뇌파에서 지속적으로 이상이 보인다면 발작 재발의 위험이 높은 것으로 나타났다[15]. 하지만 뇌전증모양방전의 빈도가 발작의 횟수나 뇌전증약의 효과를 정확히 반영하는 것은 아닌 것으로 되어있다[16].
(1) 전반(generalized, G)
대뇌 양쪽(bilateral)에서 동시에 대칭적으로 관찰되는 뇌파 형태를 일컫는다. 어떤 파형이 대뇌 양쪽에서 전체 뇌파의 80% 이상 유지된다면, 경미한 진폭 비대칭이나 시간차(asynchrony)가 있더라도 “전반(generalized)”으로 간주한다. 추가적으로 위치를 강조하고 싶을 때는 뇌파 특징에 따라 전두부 우세(frontally predominant), 후두부 우세(occipitally predominant), 중심부 우세(midline predominant)로 기술한다(Figs. 8, 9).
(2) 편측(lateralized, L)
뇌파 파형이 한쪽(unilateral)에서 나타나거나 양쪽(bilateral)에서 관찰되더라도 진폭 크기 차이가 분명한 비대칭(bilateral asymmetric)이라면 기술이 가능하다. 또 양쪽에서 특정 파형이 관찰되는데 좌우 시간 선후관계가 규칙적으로 유지되며 관찰된다면 편측으로 기술할 수 있다(예: 편측주기방전, 양쪽비동기, 양쪽비대칭 [lateralized periodic discharge, bilateral asynchronous, bilateral asymmetric]) (Fig. 10).
(3) 양쪽독립(bilateral independent, BI)
2가지 종류의 파형이 각 반구(hemisphere)에서 독립적으로 나타나며 양쪽 반구에서 동시에 관찰되는 경우 기술한다. 두 가지의 독립된 편측주기방전이 시간차를 두고 보인다면, 이는 양쪽독립이 아니고, 좌/우 편측주기방전으로 각각 기술한다(Figs. 11, 12).
(4) 한쪽독립(unilateral independent, UI)
같은 반구(hemisphere)에 2가지 독립적인 주기 또는 리듬양상이 동시에 관찰될 때 기술한다(Fig. 13).
(5) 다초점(multifocal, Mf)
적어도 3개 이상의 독립적인 편측양상(lateralized pattern)이 동시에 관찰되어야 하며, 각 반구가 한 개 이상의 편측양상이 관찰되어야 한다(Fig. 14).
(1) 주기(periodic)
비교적 균일한 모양의 파형이 반복적으로 나타나며, 방전 사이 간격(interdischarge interval)이 분명히 보이고 어느 정도 규칙적으로 관찰될 때 기술한다(Fig. 10).
방전(discharges)은 위상의 개수와 관계없이 지속시간이 0.5초 미만(<0.5 seconds)인 파형, 또는 지속시간이 0.5초 이상(≥0.5 seconds)이고 위상이 3개 이하인 파형이다(돌발파[bursts]: ≥0.5초면서 위상이 4개 이상인 파형) (Fig. 4).
(2) 리듬델타활동(RDA): 비교적 균일한 모양의 파형이 간격 없이 연속으로 관찰되는 경우 기술한다. 사인파(sinusoidal waveform) 형태로 잘 관찰된다. 불규칙한 모양이거나 다형델타(polymorphic delta)는 RDA라고 하지 않는다(Fig. 9).
(3) 극서파복합체/예서파복합체(SW)
극파나 예파가 뒤따라오는 서파와 함께 반복되며 나타나는 양상으로 연속적으로 여섯 사이클(cycle) 이상 관찰되면 기술한다(예: 1 Hz 6초간 또는 3 Hz 2초간). 연속되는 극서파 또는 예서파복합체 사이에 간격이 없어야 정의할 수 있다. 만약 사이 간격이 존재한다면 주기방전(PD)으로 기술한다(Fig. 15).
(4) 임상 고려
(1) 유병률(prevalence)
전체 기록이나 에폭(epoch)에서 양상(pattern)이 차지하는 비율이다. 예를 들어 10분마다 2-Hz 주기방전(PD)이 1분 동안 관찰된다거나, 10분마다 0.25-Hz 주기방전이 1분 동안 관찰되는 것 모두 10%의 유병률(prevalence)를 보인다고 할 수 있다. ① Continuous ≥90% of record/epoch, ② abundant: 50-89% of record/epoch, ③ frequent: 10-49% of record/epoch, ④ occasional: 1-9% of record/epoch, ⑤ rare: <1% of record/epoch.
(2) 기간(duration)
특정 양상(pattern)이 연속적으로 관찰되지 않는다면 기간을 기술한다. ① Very long: ≥1 hour, ② long: 10-59 minutes, ③ intermediate duration: 1-9.9 minutes, ④ brief: 10-59 seconds, ⑤ very brief: <10 seconds.
(3) 주파수(frequency)
초당 횟수를 말하며, 특정 양상의 빈도와 범위를 기술한다(예: 편측주기방전, 빈도 1 Hz, 범위 0.5-2 Hz). 주기방전(PD)과 극/예서파복합체(SW)의 경우 2.5 Hz 이상의 주파수는 10초 이내여야만 RPPs로 분류한다. 만약 양상이 2.5 Hz 이상이면서 10초 이상 관찰된다면 뇌파발작(electrographic seizure)으로 정의한다. 또 RPP는 4 Hz 이상의 주파수를 가질 수 없으며, 만약 RPP가 4 Hz 이상이면서 파형 지속시간이 0.5초 이상이면 BIRD (<10 seconds)이거나 뇌파발작(≥10 seconds)으로 분류된다. 파형 지속시간이 0.5초 미만이면 RPP를 만족하지 못하고 다극파(polyspike)로 분류된다(Figs. 6, 7).
(4) 위상(phase)
기준선을 넘는 횟수 +1로 위상의 개수를 센다. 파형의 첫 시작과 마지막 끝나는 지점은 기준선을 넘는 것으로 간주하지 않는다.
(5) 날카로움(sharpness)
① 극(spiky): 지속시간이 <70 msec인 경우, ② 예(sharp): 지속시간이 70-200 msec인 경우, ③ 날카로운 모양(sharply contoured): 파형이 날카로운 모양이 가지나 지속시간이 길어 예파를 만족시키지 않는 경우, ④ 뭉툭한(blunt): 완만한 또는 사인파(sinusoidal) 모양인 경우.
임상 고려는 극파와 예파가 나타났다고 해서 이를 모두 뇌전증 모양방전으로 판단하면 안되며, 정상 변이(normal variants)를 항상 염두에 두며 판독해야 오류를 피할 수 있다. 비렘수면 1단계에서 두정예파(vertex sharp wave)는 극파나 예파의 형태로 보일 수 있고, 정상적으로 측두엽에서 나타날 수 있는 위켓극파(Wicket spike) 역시 극파 형태이기 때문에 비정상으로 판독하지 않도록 유의를 해야 된다. 그 밖에도 정상적으로 보일 수 있는 극파는 WHAM(wakefulness, high amplitude, anterior, male), FOLD (female, occipital, low amplitude, drowsy)에서 보일 수 있는 6 Hz 전반극서파복합체(generalized spike-and-wave discharge)와 수면중일과성 양성뇌전증모양(Benign epileptiform transients of sleep)이 있다[20].
(6) 진폭(voltage)
파형의 가장 높은 꼭대기부터 가장 낮은 지점 간의 거리를 나타낸다.
① Very low: <20 µV, ② low: 20-49 µV, ③ medium: 50-149 µV,
④ high: ≥150 µV.
(7) 자극유발(stimulus-induced, SI), 자극맺음(stimulus-terminated, ST), 자발(spontaneous)
각성 자극을 주고 어떤 뇌파양상(pattern)이 보인다면 자극유발로, 각성 자극에 의해 어떤 양상이 약화되거나 종결된다면 자극맺음으로 기술할 수 있다. 여기서 각성 자극은 임상에서 각성상태에 도달하는 것과 상관없이 각성을 시키는 자극 자체를 일컫는다. 각성 자극 종류에는 가볍게 만지는 것부터 통증까지 다양하게 있다(auditory, light tactile, patient care and nonnoxious stimulation, suction, sternal rub, nailbed pressure, nostril tickle, trapezius squeeze, or other).
진화하는(evolving), 변동 있는(fluctuating) 또는 고정된(static) 경우가 있으며, 주파수(frequency), 위치(location), 모양(morphology)의 변화를 일컫는다.
① 진화하는(evolving)
주파수, 위치, 모양에서 적어도 2번 이상의 분명한 순차적인 변화가 관찰되는 경우를 말하는데, 주파수진화(evolution in frequency)는 적어도 2번 이상의 연속적인 주파수 변화가 최소 0.5 Hz 이상 나타날 때 정의한다(예: 2 Hz → 2.5 Hz → 3 Hz 또는 3 Hz → 2 Hz → 1.5). 또 한 주파수가 최소 3개 이상의 사이클(cycles)을 가져야 만족한다(예: 1 Hz로 3초 또는 3 Hz로 1초). 예를 들면, 어떤 파형이 3 Hz로 1초 이상 나타난 후 2 Hz로 1.5초 이상 관찰되다가 다시 1.5 Hz로 2초 이상 변화되는 양상을 보인다면 주파수진화라고 할 수 있다. 모양진화(evolution in morphology)는 연속적으로 최소 2번 이상 새롭게 모양이 변하는 양상으로 3사이클(cycle)이상 기록될 때 정의한다. 예를 들면, 극파모양의 4개의 위상(phasic)을 가진 주기방전(PD)이 3사이클이 나타난 후 예파모양의 2-3개 위상 주기방전으로 관찰되고 다시 2개 위상의 뭉툭한 주기방전으로 변화하는 양상을 보인다면 모양진화로 정의한다. 위치진화(evolution in location)는 표준 10-20 전극위치(standard 10-20 electrode locations)에서 순차적으로 최소 2군데의 다른 전극 위치로 퍼져 나가는 것을 말하며 각 전극에서 3사이클 이상 지속되어야 정의할 수 있다. 모든진화(frequency, morphology, location)는 변화 중 지속시간이 5분 이상 초과하면 안되며(진화가 아닌 예: 3 Hz 1분 → 2 Hz 7분 → 1.5 Hz 2분), 단순히 진폭(amplitude)만 변화하는 것은 진화로 정의하지 않는다.
② 변동 있는(fluctuating)
주파수, 모양 또는 위치가 1분 이상 간격이 떨어지지 않으면서 3번 이상 변하는 것으로 진화를 만족시키지 않으면서 3사이클 이상 관찰되면 정의한다. 예를 들어 1 Hz → 1.5 Hz → 1 Hz → 1.5 Hz로 주파수 변화가 있고 중간에 변화된 주파수가 1분 이상 지속되지 않았다면 변동주파수(fluctuating frequency)라고 할 수 있다(변동주파수가 아닌 예: 2 Hz 30초 → 1.5 Hz 30초 → 2 Hz 3분 → 1.5 Hz 30초 → 2 Hz 5분) (Fig. 16).
③ 고정된(static)
진화 또는 변동을 만족시키지 않은 경우를 말한다.
(9) 플러스(plus, +)
뇌파양상을 보다 발작모습(ictal-appearing)으로 만드는 추가적인 특징으로 이 수식어(modifier)는 주기방전(PDs)과 리듬델타활동(RDA)에만 덧붙일 수 있으며 극파복합체(SW)에는 붙지 않는다. 그 종류에는 +F, +R, +FS 또는 +FR이 있다.
① “+F”
세타(theta) 이상의 빠른 활동이 겹쳐진 것을 말하며 리듬(rhythm)일 수도 있고 아닐 수도 있다. “+F”는 주기방전과 리듬델타활동에 적용할 수 있다(예: PDs+F, RDA+F). 만약 배경파에도 “+F”가 전반적으로 관찰된다면 주기방전이나 리듬델타활동과 같이 붙여 쓸 수 없고, 주기방전이나 리듬델타활동이 나타날 때만 관찰되는 경우 덧붙일 수 있다(Fig. 17).
② “+R”
리듬(rhythmic) 또는 준리듬(quasi-rhythmic)의 델타활동(delta activity)이 겹쳐질 때 기술하며 주기방전에만 적용하여 사용할 수 있다(예: PD+R).
③ “+S”
예파(sharp wave), 극파(spikes) 또는 날카로운 형태(sharply contoured)와 연관될 때 기술하며, 리듬델타활동에만 적용할 수 있다. 주기방전은 “+FR”을 사용할 수 있고, 리듬델타활동은 “+FS” 수식어를 적용할 수 있다. 만약 주기방전과 리듬델타활동이 동시에 비슷한 비율로 겹쳐서 나타난다면, RDA+S보다는 PDs+R로 기술한다(Fig. 18).
④ “Extreme delta brush (EDB)”
뭉툭한 델타활동(delta activity)에 빠른 활동(fast activity)이 규칙적으로 겹쳐서 나오는 뇌파파형이다.
(1) “갑작스런(sudden onset)”
3초 이내에 잘 형성된 파형이 보일 때 기술한다.
(2) “삼상파모양(triphasic morphology)”
세 개의 위상으로 구성되며, 음극-양극-음극의 형태로 각 위상은 선행하는 위상보다 지속시간이 길고 2번째(양극) 위상에서 가장 높은 진폭이 관찰된다.
(3) “Anterior-posterior lag” 또는 “posterior-anterior lag”
몽타주 채널에서 비슷한 모양의 파형이 100 msec 이상의 시간차를 두고 관찰되는 것을 말한다.
임상발작과 뇌파양상이 분명한 연관성이 있으며 시간적으로 일치(time-locked)해야 한다(Fig. 21). 뇌파와 임상증상이 비경구 항뇌전증제 투여로 동시에 호전되어야 한다.
임상뇌파발작이 10분 이상 연속되어 관찰되거나 60분 이상의 뇌파검사에서 ≥20%로 ESE가 나타나는 경우 정의한다. 만약 양쪽 강직간대발작(bilateral tonic-clonic seizure)이 5분 이상 지속되어도 ECSE, 또는 경련뇌전증지속상태(convulsive status epilepticus)로 규정할 수 있다[23]. 다른 형태의 임상발작은 최소 10분 이상이어야 ECSE로 정의할 수 있다.
(1) 임상 고려
임상뇌파발작이 있다 하여도 뇌파발작은 아닐 수 있다. 예를 들어, 1-Hz 주기방전이 보이면서 임상발작이 관찰된다면 임상뇌파발작으로 정의할 수 있으나 뇌파발작은 아니다. 또, 임상뇌파발작은 지속시간이 10초 이내라도 임상증상과 뇌파가 일치하면 규정할 수 있으나, 뇌파발작은 반드시 지속시간이 10초 이상 되어야 기준을 만족한다. 그러나 대부분 발작은 뇌파발작과 임상뇌파발작이 동시에 존재하며, 이런 경우 동시에 모두 기술한다. 만약 비경구 항뇌전증제 투여로 임상증상과 뇌파가 모두 좋아졌다면, ESz/ESE AND ECSz/ECSE로 표시한다. 최근 연구를 보면 첫 번째 비유발발작 이후 2년 안에 재발할 확률이 21-45%로 알려져 있고[25], 비정상적인 뇌파는 발작의 재발을 예측하는 데 도움을 주는 것으로 알려져 있다[26]. 뇌전증은 한 번의 비유발발작이 있고, 재발할 확률이 60% 이상으로 추정되는 경우 정의할 수 있기 때문에 한 번의 비유발발작이 있었던 환자가 뇌파에서 뇌전증모양방전이 관찰된다면, 임상양상을 고려하여 뇌전증으로 진단할 수도 있다[27]. 두 번 발작이 있었던 환자의 재발률은 약 75%로 되어있다[25,28,29].
BIRDs는 지속시간이 0.5초에서 10초 사이면서 4 Hz 이상의 리듬활동이 다음 1)-3) 중 한 가지 이상 만족하는 경우 정의할 수 있다. 단, 알려져 있는 정상범위의 양성변이(benign variant)가 아니어야 하고, 돌발파억제(burst-suppression) 또는 돌발파감쇠(burst-attenuation)에 속해 있지 않아야 한다. 1) 진화(evolution); 2) 발작사이뇌전증모양방전이나 발작과 같은 형태(morphology)나 위치(location) (Fig. 22); 3) 1), 2)에 해당되지 않는 날카로운 모양(sharply contoured)의 형태(Fig. 23).
2021 ACNS 뇌파용어에 새롭게 추가된 개념으로 2014년부터 본격적으로 특징적인 뇌파파형의 하나로 여러 편의 논문이 보고되고 있다. 중증(critically ill) 환자에서 BIRD가 보이는 경우 매우 높은 확률(75%)로 뇌파발작이 나타날 수 있으며, 차후 발작이 일어날 수 있는 예측인자로 알려졌다[30]. 또 중증이 아닌(noncritically ill) 환자에서 BIRD는 난치뇌전증(refractory epilepsy)과 연관되며, 발작 시작점(seizure onset area)과 관련 있는 것으로 보고하였다[31,32].
주기방전(PD)이나 극서파/예서파 복합체(SW)의 주파수가 >1 Hz 그리고 ≤2.5 Hz이면서 10초 이상 지속되는 경우 기술한다. 주기방전(PD)이나 극서파/예서파 복합체(SW)의 주파수가 ≥0.5 Hz 그리고 ≤1.0 Hz이면서 10초 이상 지속되고 “플러스(plus)” 수식어가 붙거나 변동(fluctuation)이 있는 경우 기술한다(Fig. 24). 편측리듬 델타활동(lateralized RDA)가 >1 Hz로 10초 이상 지속되면서 플러스 수식어가 있거나 변동이 있는 경우 기술한다. 뇌파발작(ESz)과 뇌파뇌전증지속증(ESE)을 만족시키지 않아야 한다.
삼상파는 1950년 Foley에 의해 처음 기술되어 1955년 Bickford와 Butt에 의해 명명되었다. 삼상파(triphasic wave)는 뇌파 촬영시 흔하게 관찰되는 이상 파형으로 triphasic 형태를 보이고 있는 것을 의미한다. 파형은 3가지의 위상으로 구성되는데, 첫 번째 위상은 음-극성, 두 번째는 양-극성, 세 번째는 음-극성 위상으로 구성된다[33,34]. 그 특징은 첫 상(phase)은 뭉툭하면서 넓은 모양을 하고 있으며, 전두엽 부위에 잘 분포하고, 전-후로 시간 위상지연(phase lag)이 특징적인 것으로 알려져 있다. 삼상파는 뇌파 전반에 걸쳐 나타날 수 있으며, 빈도(frequency)는 2.5 Hz까지 다양하게 나타날 수 있다(Figs. 25, 26). 삼상파는 다양한 임상 환경에서 관찰될 수 있으며 대사뇌병증이나 뇌의 구조 문제가 있을 때 나타날 수 있다[35]. 대사뇌병증 가운데 간뇌병증(hepatic encephalopathy)에 의한 삼상파가 많이 보고되어 있는데, 간뇌병증에서 나타나는 삼상파의 기전은 과암모니아혈증으로 인해 칼슘의존채널에 의한 글루탐산(glutamate), N-methyl-D-aspartate 활성화와 흥분독성(excitotoxicity)으로 설명한다. 과암모니아혈증은 만성 astrocytic glutamate 공급을 감소시키고, 글루탐산 수송을 비활성화시키서 별아교세포(astrocyte)와 신경세포(neuron)에 분포한 시냅스후글루탐산수용체 수를 감소시킨다[36,37]. 이 과정에서 대뇌억제(cerebral inhibition)가 증가하고 gamma aminobutyric acid tone이 상승한다. 상승된 감마아미노뷰티르산(gamma aminobutyric acid, GABA) 수용체 활성화는 시냅스후신경세포억제(postsynaptic neuron inhibition)를 상승시키고 이런 급격한 변화는 별아교세포성(astrocytic), 세포독성부종(cytotoxic edema)을 일으키는 것과 연관되어 피질하백질(subcortical white matter)에 영향을 미치는 것으로 추정한다. 뇌파에서 관찰되는 서파는 과암모니아혈증의 농도를 반영하고 간질환의 심한 정도를 반영하는 것으로 생각된다[38].
뇌의 구조 이상에 의해 형성되는 삼상파의 기전은 시상수준(thalamic level)에서 발생한 이상이 시상피질(thalamocortical) 연결을 통하여 피질표면(cortical surface)에서 전위차(potential field)를 형성하면서 나타나는 것으로 알려져 있다. 정중시상그물핵(midline thalamic reticular nuclei)에서의 “slow” firing rate와 방추파(spindle wave)에 포함된 진동시스템(oscillatory system)의 연속적인(sequential) 활동(activity)이 삼상파로 나타나는 것으로 추정된다. 그리고 이런 삼상파는 기저에 있는 피질하병변(subcortical disease)의 의해 증폭될 수 있다고 알려져 있다[39].
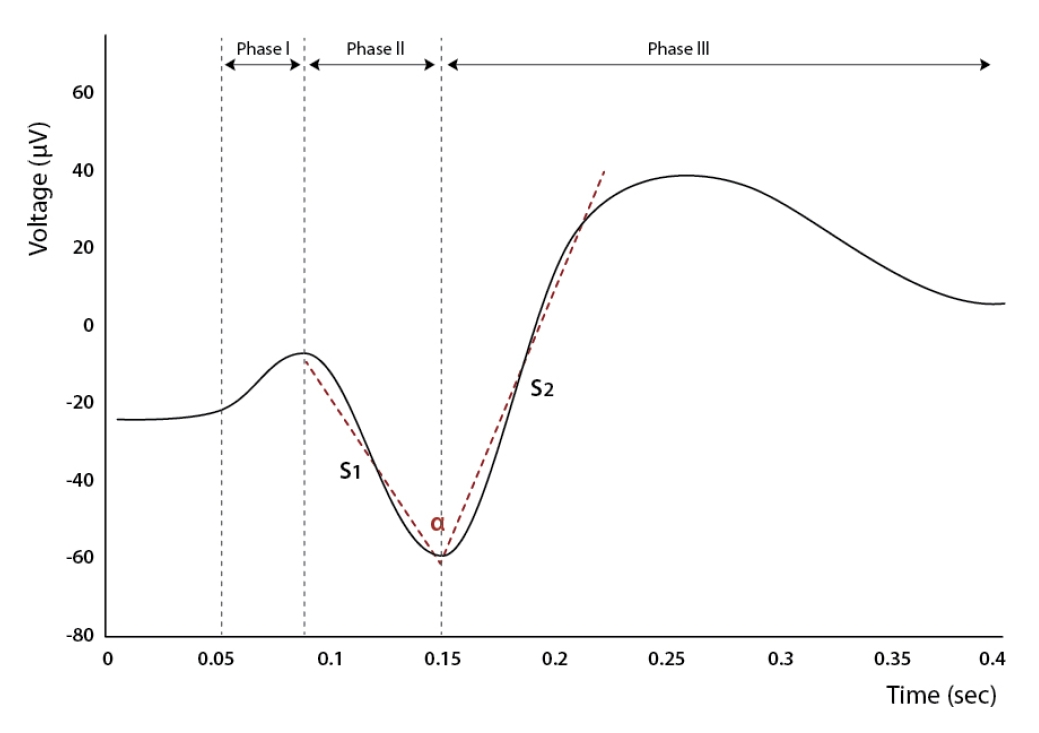
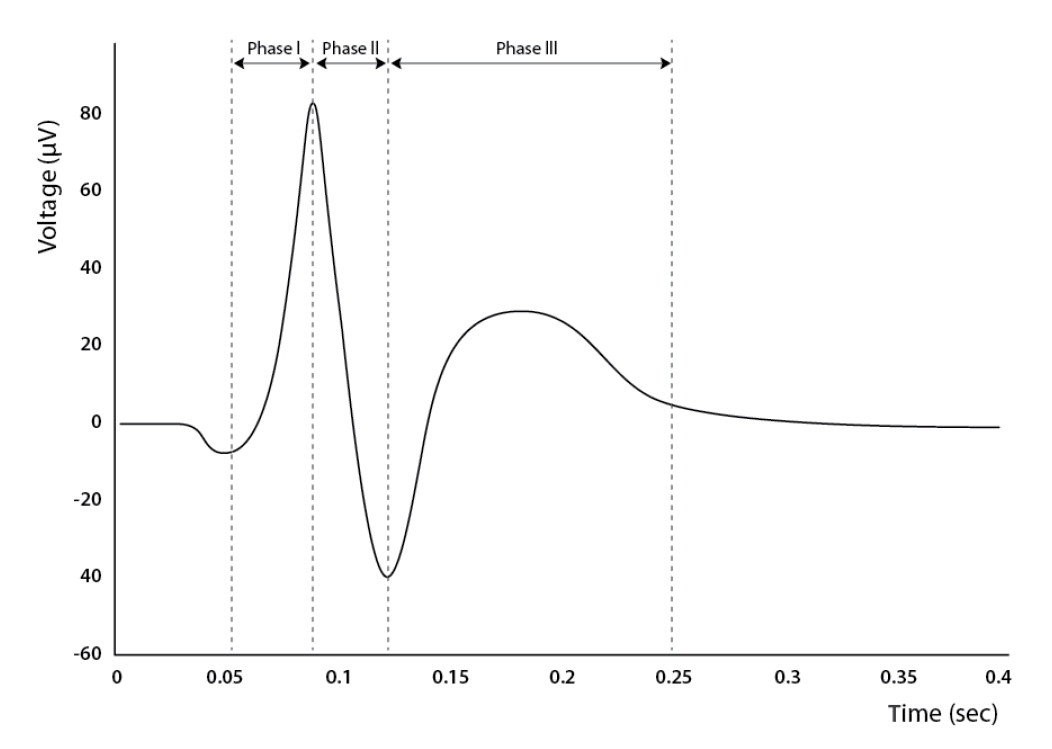
삼상파에 관한 논문이 다양하게 있고 그 특징과 임상 의미에 관한 정보가 많음에도 아직까지 삼상파에 대한 정확한 정의가 없기에 혼란이 있다. 먼저 과거 논문을 보면, 삼상파의 정의는 파형이 3가지의 위상으로 구성되는데, 첫 번째 위상은 음-극성, 두 번째는 양-극성, 세 번째는 음-극성 위상으로 구성된다고만 간단히 기술되어 있다. 그러나 3가지 위상으로 구성된 파형이라 하더라도 그 진폭(amplitude)과 지속시간(duration)에 따라 모양이 많이 변화하며, 주파수(frequency) 또한 다양하게 나타날 수 있다. 이에 Kaplan은 과거부터 대사장애나 구조 이상으로 나타나는 전형삼상파와 3가지 위상으로 구성된 삼상파이나 그 모양과 주파수가 차이가 있는 삼상파를 비전형삼상파로 구분하여 언급하기도 하였다[40]. 그가 기술한 전형삼상파의 특징은 지속시간이 0.3초 이상으로 길며, phase 1, 2, 3의 연결이 완만한(blunt) 형태로 주로 전두쪽(frontal)이나 전두부 중앙(frontocentral) 부위에 진폭의 최대값(max)이 형성되는 파형으로 설명하였다(Fig. 27) [41]. 또 전-후(anterioposterior) 시간차(time lag)가 있으며, 자극을 주었을 때 주파수가 빨라지거나 느려지는 경우가 대부분인 것으로 기술하였다(Fig. 27) [40,41]. 반면, 비전형삼상파는 지속시간이 0.2초 정도로 짧으며 보다 뾰족한(narrow-angled) 모양의 파형을 형성하고 있으며, 앞쪽 전두부(anterior frontal) 또는 전두이마(frontopolar)쪽에 진폭의 최대값(max)이 나타난다고 하였다(Fig. 28) [41]. 또 비전형삼상파는 뇌전증 모양방전의 특징을 가질 수 있으며, 자극을 주어도 대부분 파형에 변화가 없는 것으로 기술하였다[40,42].
비전형삼상파는 지속시간이 짧기 때문에 연속적으로 보이는 경우, 주파수 상승 정도에 대한 고려가 필요하다. 이는 2.5 Hz 이상의 전반주기방전(generalized PD)이 10초 이상 보이면, Salzburg criteria와 개정된 2021 ACNS 기준에 따라 ESz로 진단할 수 있기 때문이다. 따라서 삼상파가 보일 경우 환자에게 대사뇌병증이 있을 것으로 예상이 되나 삼상파라 하더라도 임상적으로 뇌전증모양 방전과 구분해야 되는 경우가 있어 주의를 요한다. 심지어 전형적인 삼상파라 하더라도 비경련뇌전증지속상태(nonconvulsive status epilepticus)와 구분이 쉽지 않아 벤조다이아제핀을 투여하여 전형적인 삼상파와 비경련뇌전증지속상태를 구분하기도 한다[43,44]. 삼상파의 예후는 불분명한 것으로 되어있다. 급성뇌병증 환자에서 보인 삼상파를 분석한 코호트 연구에서 환자의 예후는 배경파의 반응성(reactivity)과 연관되며, 삼상파와는 관련성이 없는 것으로 결론지었다. 이것은 삼상파가 생리적 이상(physiologic derangement)에 의한 현상이 아니라 병리상태(pathologic condition) 결과에 의한 파형 때문이라고 주장하였다[45].
뇌파를 판독하는 데 가장 기본이 되는 것은 배경파이다. 여러 논문을 봐도 환자의 임상 예후를 평가하는 데 배경파가 중요한 역할을 하는 것으로 되어있으며, 임상양상과 질환에 따라 다르겠으나 배경파에서 가장 먼저 변화가 관찰되는 경우가 많이 있는 것으로 되어있다. 저산소혼수(postanoxic coma) 환자의 진단과 예후를 예측하는 데 뇌파의 배경파가 도움이 된다[46,47]. 또, 크로이츠펠트야콥(Creutzfeldt-Jakob, CJD)병의 경우 주기예파복합체(periodic sharp wave complex)가 특징적인 소견으로 알려져 있으나 CJD 초기에는 단지 배경파에서만 서파가 관찰되며, 주로 전두엽에 분포하는 특징을 보여 임상에서 배경파 판독의 중요성을 시사한다[48]. 2021년 새로 개정된 ACNS terminology에서도 배경파에 관한 내용 및 분류가 가장 많은 부분을 차지하고 있다. 예를 들어 뇌파에서 특징적으로 4 Hz 이상의 방전이 여러 개의 위상을 가지면서 10초 이내로 관찰된다면 BIRD를 생각해야 된다. 하지만 이런 양상(pattern)이 뇌파 전체에 걸쳐서 반복적으로 나타난다면, 돌발파억제(burst and suppression) 또는 돌발파감쇠(burst and attenuation)로 기술하여 배경파로 분류하게 되어 배경파가 BIRD보다 상위 개념임을 알 수 있다. 이는 BIRD를 정의할 때, burst and suppression 또는 burst and attenuation의 일부분으로 나오지 않아야 한다고 제한하여 배경파가 BIRD보다 더 우선시되는 개념임을 뒷받침하고 있다.
이번 2021 ACNS 뇌파 용어 개정은 뇌병증 환자에서 보일 수 있는 다양한 뇌파 형태를 과학적이고 체계적으로 규정하기 위하여 용어를 통일하고자 노력하였다. 정확한 표현을 위하여 발작(ictal), 발작사이(interictal), 뇌전증모양(epileptiform)과 같은 모호한 표현은 피함으로써(예: periodic lateralized epileptiform discharge [PLED]에서 E) 궁극적으로 다기관 연구를 협력적으로 수행하기 위한 기반을 만들기 위해 노력하였다. 과거부터 최근까지도 많이 사용하고 있는 주기편측뇌전증모양방전(PLEDs)은 이름 자체에 뇌전증모양을 가지고 있다는 정보가 들어있으나 새로 개정된 용어에서는 단순히 편측주기방전(LPD)으로 통일하여 명명한다. 그리고 만약 산발적으로 뇌전증모양 파형이 관찰된다면 산발뇌전증모양방전(sporadic epileptiform discharge)으로 분류하여 기술하면 된다. 리듬델타활동 가운데 frontal intermittent rhythmic delta activity (FIRDA), temporal intermittent rhythmic delta activity(TIRDA), occipital intermittent rhythmic delta activity (OIRDA) 같은 용어들도 2021 ACNS terminology에서는 사용하지 않았으며 RDA, frontally predominant/temporally predominant/occipitally predominant와 같은 형태로 기술하고 있다. 본 종설에서는 주된 참고 논문인 2021 ACNS EEG terminology 중 EDB, cyclic alternating pattern of encephalopathy, minor modifier 중 일부, other terms에 관한 내용은 상대적 중요도를 고려하여 제외하였으며, 모든 내용을 다루지 못한 제한점이 있다.
이번에 발표된 2021 ACNS 뇌파 용어 개정은 미국뿐만 아니라 유럽과 아시아 출신의 뇌파 전문가들의 의견을 수용하였기 때문에 국제적으로 통일된 뇌파 용어를 마련하는 데 도움을 줄 것으로 예상된다. 우리나라에서도 보다 과학적 사고와 다기관 연구를 원활하게 하기 위하여 2021 ACNS 뇌파 용어를 적극 반영하여 뇌파 판독을 하는 것이 도움이 될 것으로 기대되고, 뇌파 관련 국제 논문 투고에도 용이할 것이다.
REFERENCES
1. Hirsch LJ, Fong MWK, Leitinger M, LaRoche SM, Beniczky S, Abend NS, et al. American Clinical Neurophysiology Society’s standardized critical care EEG terminology: 2021 version. J Clin Neurophysiol 2021;38:1-29.



2. Hirsch LJ, Laroche SM, Gaspard N, Gerard E, Svoronos A, Herman ST, et al. American Clinical Neurophysiology Society’s standardized critical care EEG terminology: 2012 version. J Clin Neurophysiol 2013;30:1-27.


3. Thompson SA, Hantus S. Highly epileptiform bursts are associated with seizure recurrence. J Clin Neurophysiol 2016;33:66-71.


4. Admiraal MM, van Rootselaar AF, Horn J. Electroencephalographic reactivity testing in unconscious patients: a systematic review of methods and definitions. Eur J Neurol 2017;24:245-254.


5. Admiraal MM, van Rootselaar AF, Horn J. International consensus on EEG reactivity testing after cardiac arrest: towards standardization. Resuscitation 2018;131:36-41.


6. Cash SS, Halgren E, Dehghani N, Rossetti AO, Thesen T, Wang C, et al. The human K-complex represents an isolated cortical down-state. Science 2009;324:1084-1087.



7. Holz J, Piosczyk H, Feige B, Spiegelhalder K, Baglioni C, Riemann D, et al. EEG sigma and slow-wave activity during NREM sleep correlate with overnight declarative and procedural memory consolidation. J Sleep Res 2012;21:612-619.


8. Kane N, Acharya J, Benickzy S, Caboclo L, Finnigan S, Kaplan PW, et al. A revised glossary of terms most commonly used by clinical electroencephalographers and updated proposal for the report format of the EEG findings. Revision 2017. Clin Neurophysiol Pract 2017;2:170-185.



9. Cooper R, Winter AL, Crow HJ, Walter WG. Comparison of subcortical, cortical and scalp activity using chronically indwelling electrodes in man. Electroencephalogr Clin Neurophysiol 1965;18:217-228.


10. Baldin E, Hauser WA, Buchhalter JR, Hesdorffer DC, Ottman R. Yield of epileptiform electroencephalogram abnormalities in incident unprovoked seizures: a population-based study. Epilepsia 2014;55:1389-1398.



11. Schreiner A, Pohlmann-Eden B. Value of the early electroencephalogram after a first unprovoked seizure. Clin EEG Neurosci 2003;34:140-144.

12. Salinsky M, Kanter R, Dasheiff RM. Effectiveness of multiple EEGs in supporting the diagnosis of epilepsy: an operational curve. Epilepsia 1987;28:331-334.


13. Burkholder DB, Britton JW, Rajasekaran V, Fabris RR, Cherian PJ, Kelly-Williams KM et al. Routine vs extended outpatient EEG for the detection of interictal epileptiform discharges. Neurology 2016;86:1524-1530.



14. Fisch BJ. Interictal epileptiform activity: diagnostic and behavioral implications: 2002 ACNS presidential address. J Clin Neurophysiol 2003;20:155-162.


15. Gavvala JR, Schuele SU. New-onset seizure in adults and adolescents: a review. JAMA 2016;316:2657-2668.

17. Gaspard N, Manganas L, Rampal N, Petroff OAC, Hirsch LJ. Similarity of lateralized rhythmic delta activity to periodic lateralized epileptiform discharges in critically ill patients. JAMA Neurol 2013;70:1288-1295.


18. Ruiz AR, Vlachy J, Lee JW, Gilmore EJ, Ayer T, Haider HA, et al. Association of periodic and rhythmic electroencephalographic patterns with seizures in critically ill patients. JAMA Neurol 2017;74:181-188.


19. Pedersen GL, Rasmussen SB, Gyllenborg J, Benedek K, Lauritzen M. Prognostic value of periodic electroencephalographic discharges for neurological patients with profound disturbances of consciousness. Clin Neurophysiol 2013;124:44-51.


20. Gutrecht JA. Clinical implications of benign epileptiform transients of sleep. Electroencephalogr Clin Neurophysiol 1989;72:486-490.


21. Beniczky S, Hirsch LJ, Kaplan PW, Pressler R, Bauer G, Aurlien H, et al. Unified EEG terminology and criteria for nonconvulsive status epilepticus. Epilepsia 2013;54:28-29.

22. Leitinger M, Trinka E, Gardella E, Rohracher A, Kalss G, Qerama E, et al. Diagnostic accuracy of the Salzburg EEG criteria for non-convulsive status epilepticus: a retrospective study. Lancet Neurol 2016;15:1054-1062.


23. Trinka E, Cock H, Hesdorffer D, Rossetti AO, Scheffer IE, Shinnar S, et al. A definition and classification of status epilepticus - report of the ILAE task force on classification of status epilepticus. Epilepsia 2015;56:1515-1523.


24. Payne ET, Zhao XY, Frndova H, McBain K, Sharma R, Hutchison JS, et al. Seizure burden is independently associated with short term outcome in critically ill children. Brain 2014;137:1429-1438.



25. Krumholz A, Wiebe S, Gronseth GS, Gloss DS, Sanchez AM, Kabir AA, et al. Evidence-based guideline: management of an unprovoked first seizure in adults: report of the guideline development subcommittee of the American Academy of Neurology and the American Epilepsy Society. Epilepsy Curr 2015;15:144-152.



26. Krumholz A. Which EEG protocol is best in young adults with possible epilepsy? Commentary. Nat Clin Pract Neurol 2007;3:128-129.

27. Fisher RS, Acevedo C, Arzimanoglou A, Bogacz A, Cross JH, Elger CE, et al. ILAE official report: a practical clinical definition of epilepsy. Epilepsia 2014;55:475-482.


28. Musicco M, Beghi E, Solari A, Viani F. Treatment of first tonic-clonic seizure does not improve the prognosis of epilepsy. Neurology 1997;49:991-998.


29. Kim LG, Johnson TL, Marson AG, Chadwick DW. Prediction of risk of seizure recurrence after a single seizure and early epilepsy: further results from the MESS trial. Lancet Neurol 2006;5:317-322.


30. Yoo JY, Rampal N, Petroff OA, Hirsch LJ, Gaspard N. Brief potentially ictal rhythmic discharges in critically ill adults. JAMA Neurol 2014;71:454-462.


31. Yoo JY, Marcuse LV, Fields MC, Resengard JL, Traversa MV, Gaspard N, et al. Brief potentially ictal rhythmic discharges [B(I)RDs] in noncritically ill adults. J Clin Neurophysiol 2017;34:222-229.


32. Yoo JY, Jetté N, Kwon CS, Young J, Marcuse LV, Fields MC, et al. Brief potentially ictal rhythmic discharges and paroxysmal fast activity as scalp electroencephalographic biomarkers of seizure activity and seizure onset zone. Epilepsia 2021;62:742-751.


33. Palanca BJA, Wildes TS, Ju YS, Ching S, Avidan MS. Electroencephalography and delirium in the postoperative period. Br J Anaesth 2017;119:294-307.



34. Boulanger JM, Deacon C, Lécuyer D, Gosselin S, Reiher J. Triphasic waves versus nonconvulsive status epilepticus: EEG distinction. Can J Neurol Sci 2006;33:175-180.


35. Emmady PD, Murr N. EEG Triphasic Waves. [online] 2021 Sep 28 [cited 2021 Nov 10]. Available from: URL: https://www.ncbi.nlm.nih.gov/books/NBK557679/.
36. Kaplan PW, Gélisse P, Sutter R. An eeg voyage in search of triphasic waves-the sirens and corsairs on the encephalopathy/EEG horizon: a survey of triphasic waves. J Clin Neurophysiol 2021;38:348-358.


37. Fernández-Torre JL, Kaplan PW. Triphasic waves: historical overview of an unresolved mystery. J Clin Neurophysiol 2021;38:399-409.


39. Karnaze DS, Bickford RG. Triphasic waves: a reassessment of their significance. Electroencephalogr Clin Neurophysiol 1984;57:193-198.


40. Kaplan P, Schlattman DK. Typical versus atypical triphasic waves. J Clin Neurophysiol 2013;30:211.


41. Kaplan PW, Schlattman DK. Comparison of triphasic waves and epileptic discharges in one patient with genetic epilepsy. J Clin Neurophysiol 2012;29:458-461.


42. Kaplan PW, Sutter R. Affair with triphasic waves - their striking presence, mysterious significance, and cryptic origins: what are they? J Clin Neurophysiol 2015;32:401-405.


43. Van Ruckevorsel K, Boon P, Hauman H, Legros B, Osseman M, Sadzot B, et al. Standards of care for non-convulsive status epilepticus: Belgian consensus recommendations. Acta Neurol Belg 2006;106:117-124.

44. O’Rourke D, Chen PM, Gaspard N, Foreman B, McClain L, Karakis I, et al. Response rates to anticonvulsant trials in patients with triphasic-wave EEG patterns of uncertain significance. Neurocrit Care 2016;24:233-239.



45. Sutter R, Stevens RD, Kaplan PW. Significance of triphasic waves in patients with acute encephalopathy: a nine-year cohort study. Clin Neurophysiol 2013;124:1952-1958.


46. Hofmeijer J, van Putten MJAM. EEG in postanoxic coma: prognostic and diagnostic value. Clin Neurophysiol 2016;127:2047-2055.


Figure 1.
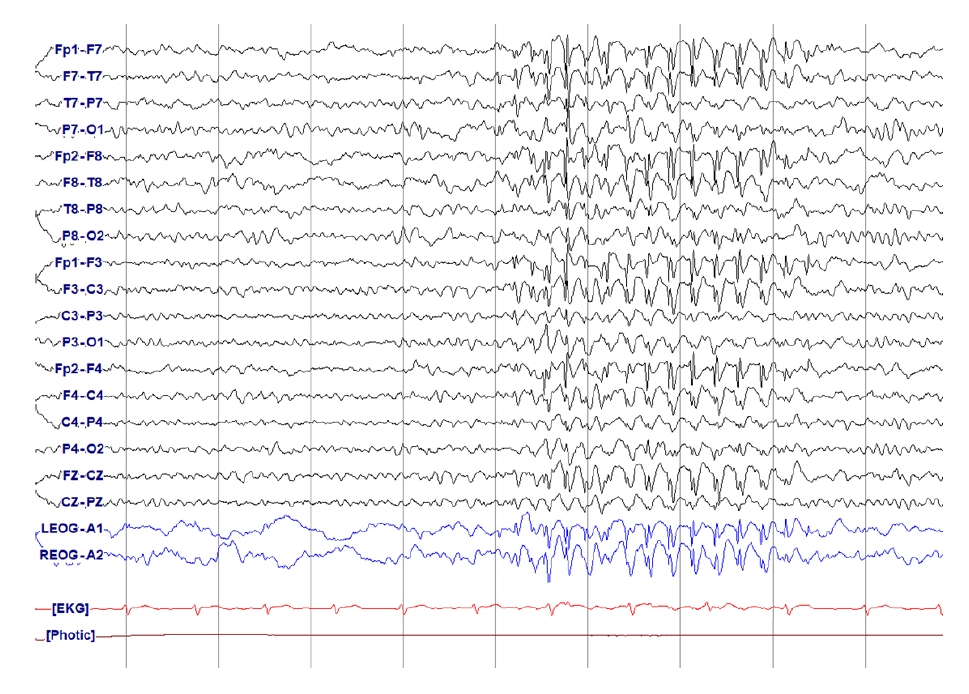
Marked asymmetry. The background was composed of 9-10 Hz alpha activity on right hemispheres. Continuous low attenuated cerebral activity and small amplitude of 2-3 Hz delta slowing on the left hemisphere.
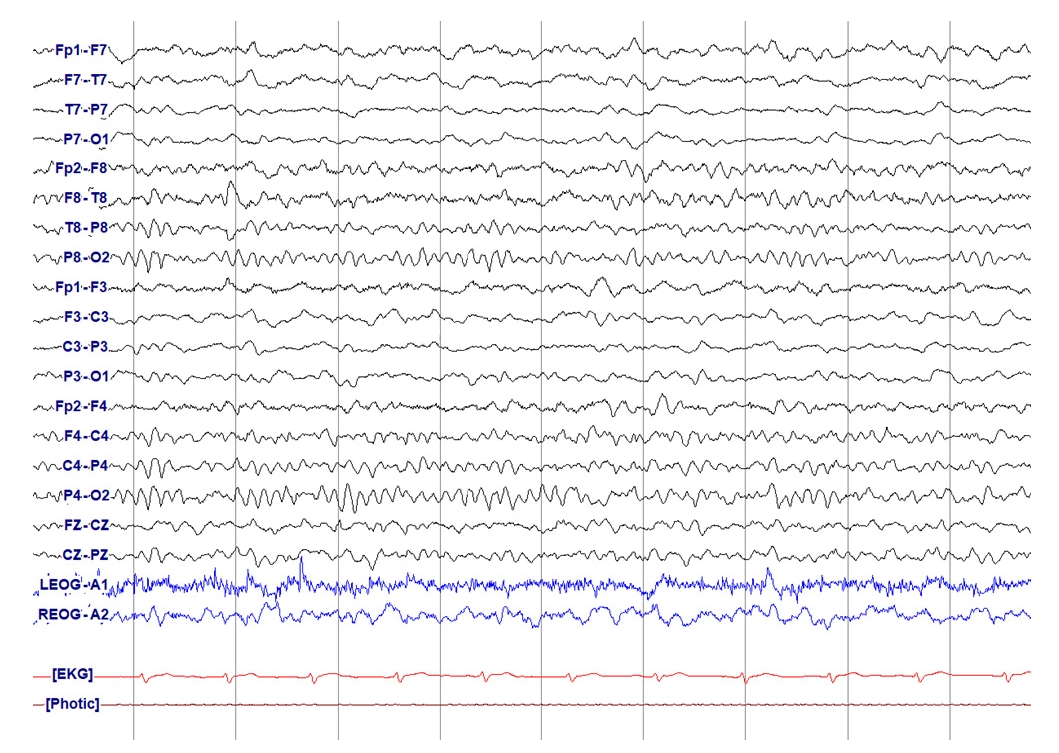
Figure 2.
Burst-attenuation. Bursts (≥0.5 seconds and >3 phases) of generalized activity, in between bursts there is lower amplitude background activity (<50% of the background/bursts, but ≥10 μV).

Figure 3.
Burst-suppression. Bursts (≥0.5 seconds and >3 phases) of generalized activity on a suppressed (lt;10 μV) background.
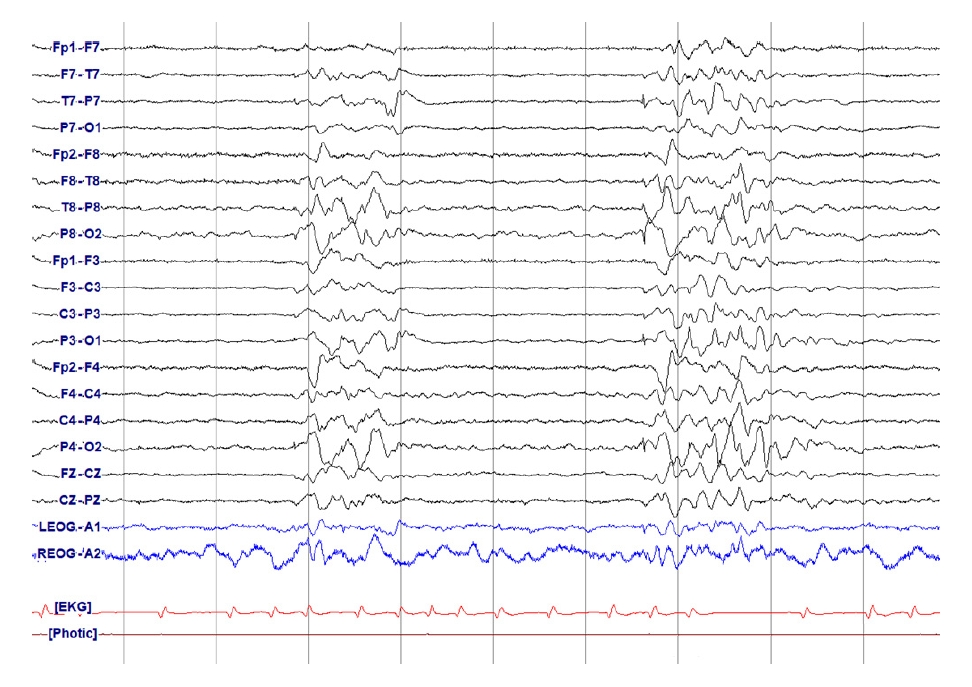
Figure 5.
Identical highly-epileptiform burst. The pattern is burst suppression. The first 0.5 seconds of each burst appears visually similar in all channels, qualifying as identical. Each burst also contains about 2 epileptiform discharges occurring at an average of 2 Hz or faster within a single burst, qualifying as highly epileptiform.

Figure 7.
Polyspike vs. brief potentially ictal rhythmic discharges (BIRDs) vs. highly epileptiform bursts [1].

Figure 8.
Generalized periodic discharges (GPDs). 1 Hz sharp generalized periodic discharges on both hemispheres.

Figure 9.
Generalized rhythmic delta activity (GRDA). 1-2 Hz frontally predominant GRDA. If the lower amplitude faster (theta range) frequencies are not present in the background when the GRDA is not present, then this would qualify as GRDA+F.
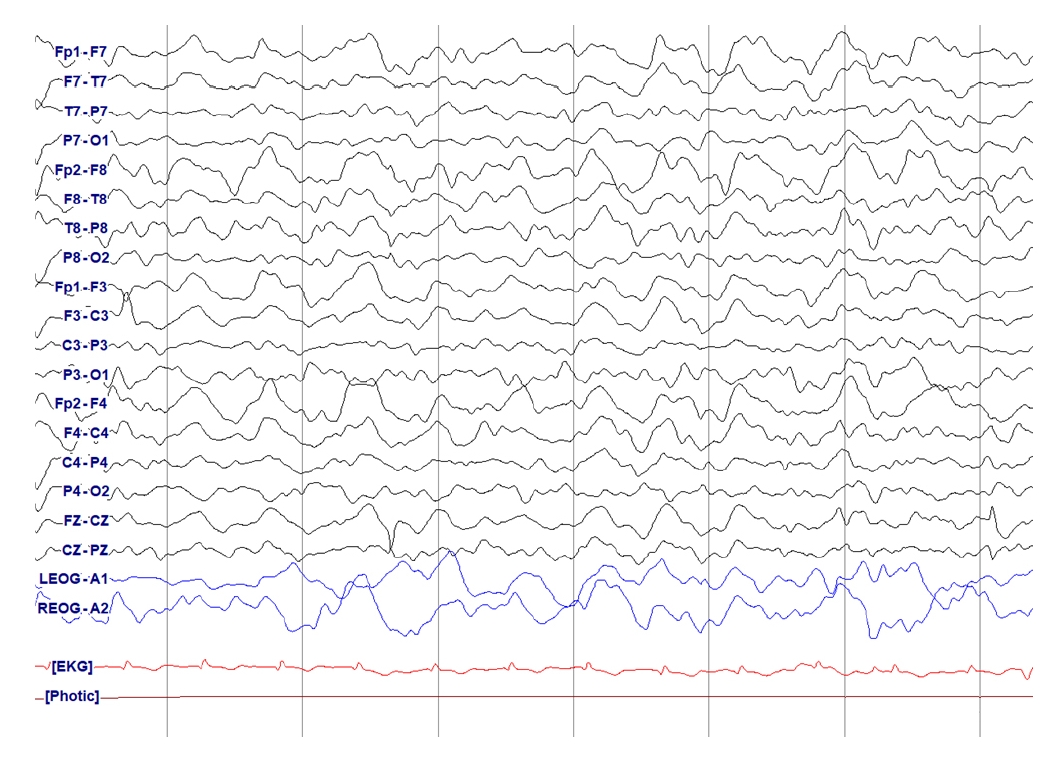
Figure 10.
Lateralized periodic discharges (LPDs). 0.5-1 Hz spiky LPDs. Despite their spike-and-wave morphology, the discharges are periodic (as there is a distinguishable inter-discharge interval between consecutive waveforms and recurrence of the waveform at nearly regular intervals).
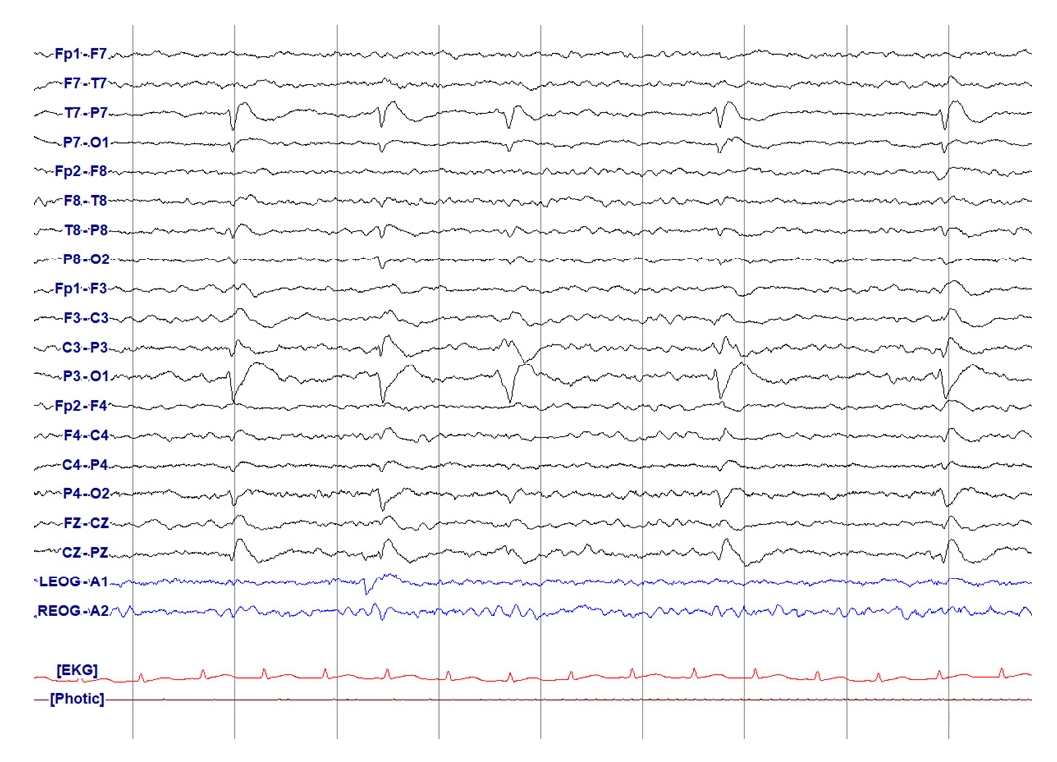
Figure 11.
Bilateral independent periodic discharges. Periodic spike wave occurring at 0.5 Hz in the left frontal area. At the same time, there is another periodic spike wave population occurring at 0.5-1 Hz in the right frontal area (box).
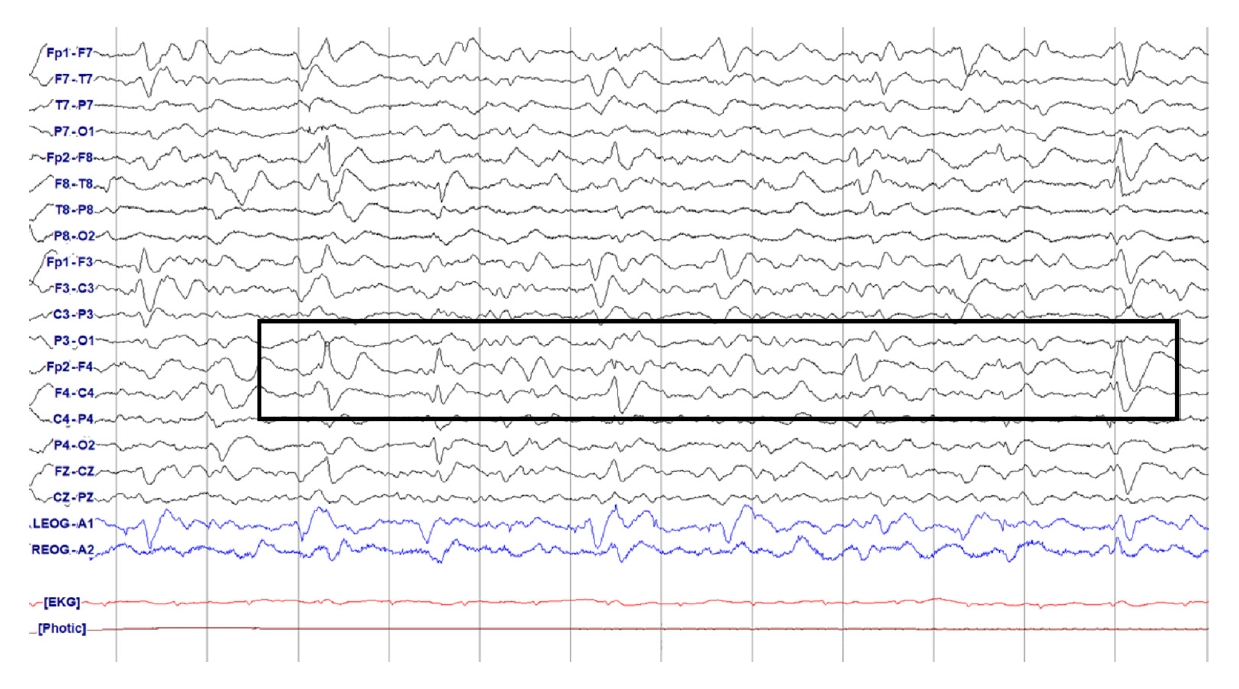
Figure 12.
Bilateral independent periodic discharges (BIPDs). Periodic spike wave occurring at 0.3-0.5 Hz in the right hemisphere (arrows). At the same time, there is an other periodic spike wave occurring at 0.5 Hz in the left hemisphere.

Figure 13.
Unilateral independent rhythm. 1 Hz periodic discharge in the right frontal region. At the same time, there is 5-6 Hz theta rhythm in the right parietal region (solid box). The patterns are independent from each other but are both in the same hemisphere (dashed box).

Figure 14.
Multifocal periodic discharge. Multiple independent lateralized periodic patterns occurring at the same time, with at least one in each hemisphere.

Figure 16.
Lateralized periodic discharge with fluctuation. Lateralized periodic discharges that fluctuate in frequency between 1 and 2 Hz.
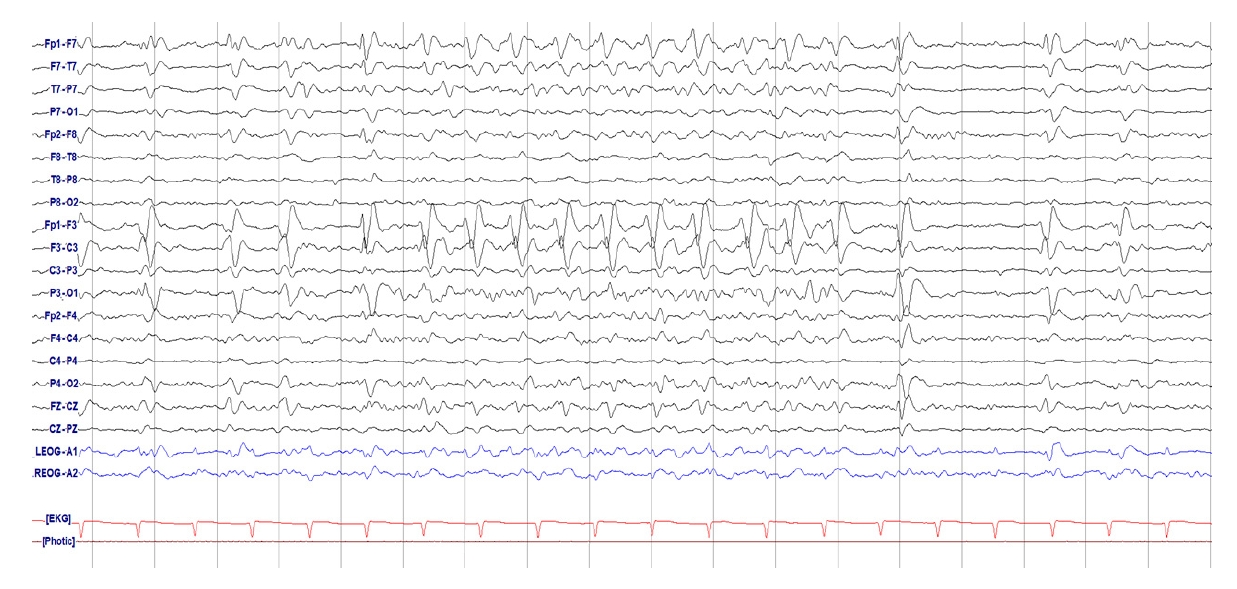
Figure 17.
Generalized rhythmic delta activity (GRDA)+F. Two-Hz GRDA with superimposed low amplitude quasi-rhythmic fast activity (solid box).
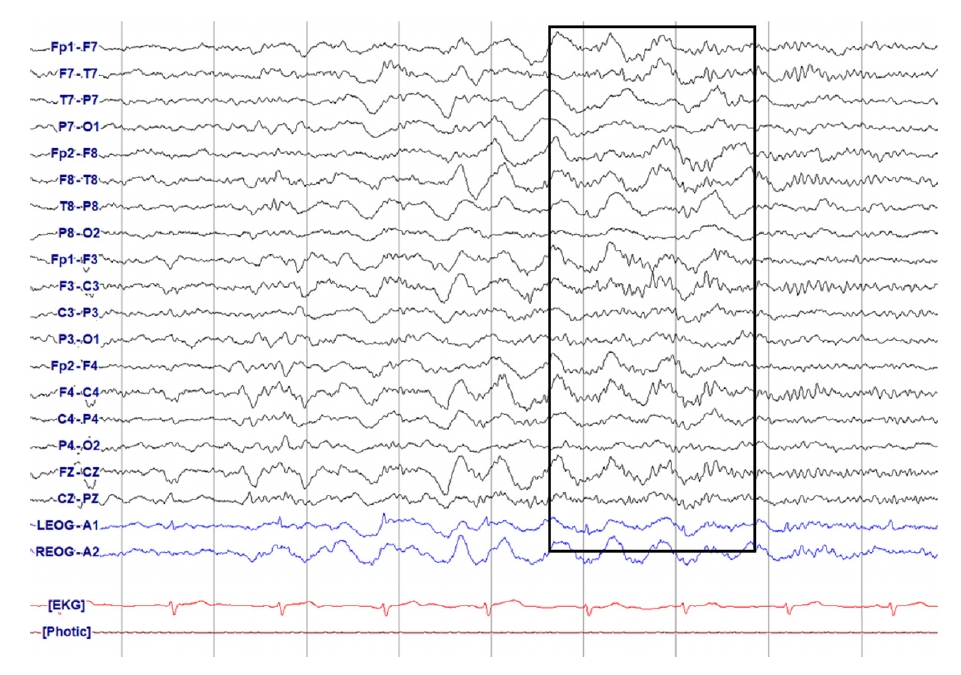
Figure 18.
Generalized rhythmic delta activity (GRDA)+S. 2 Hz GRDA with superimposed repetitive sharp waves.
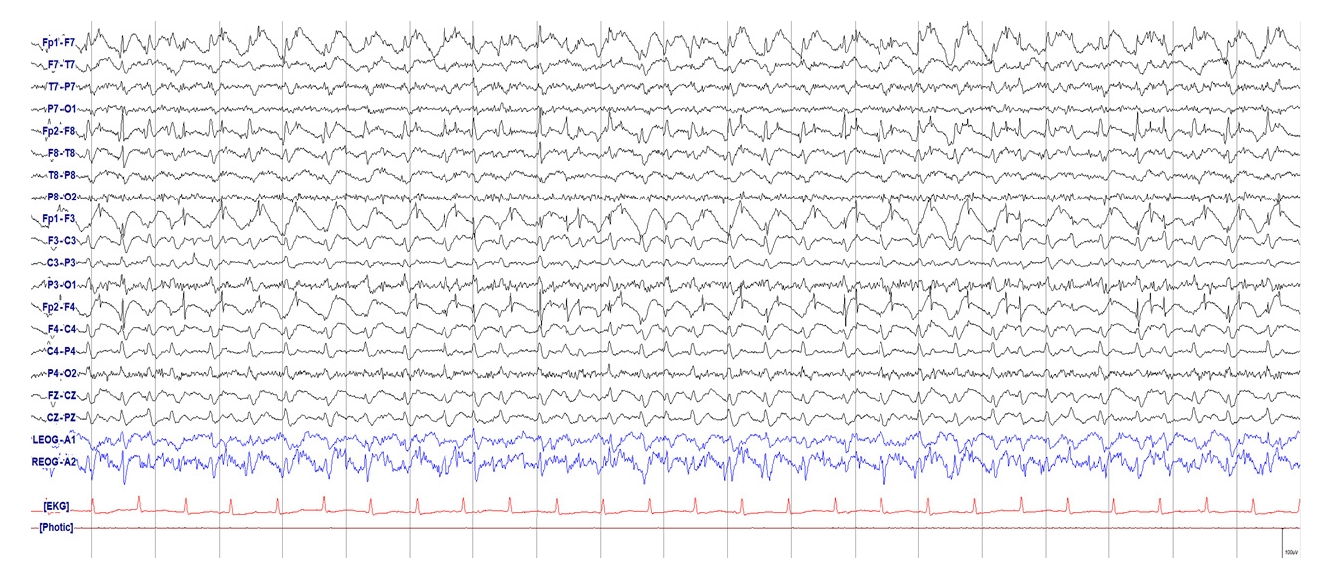
Figure 19.
(A) Electrographic seizure (ESz). Definite evolution in patterns (frequency, morphology, and location) lasting at ≥10 seconds, and also averaging >>2.5 Hz for ≥10 seconds (either criterion is sufficient to qualify for ESz). (B) ESz cont. (C) ESz cont.
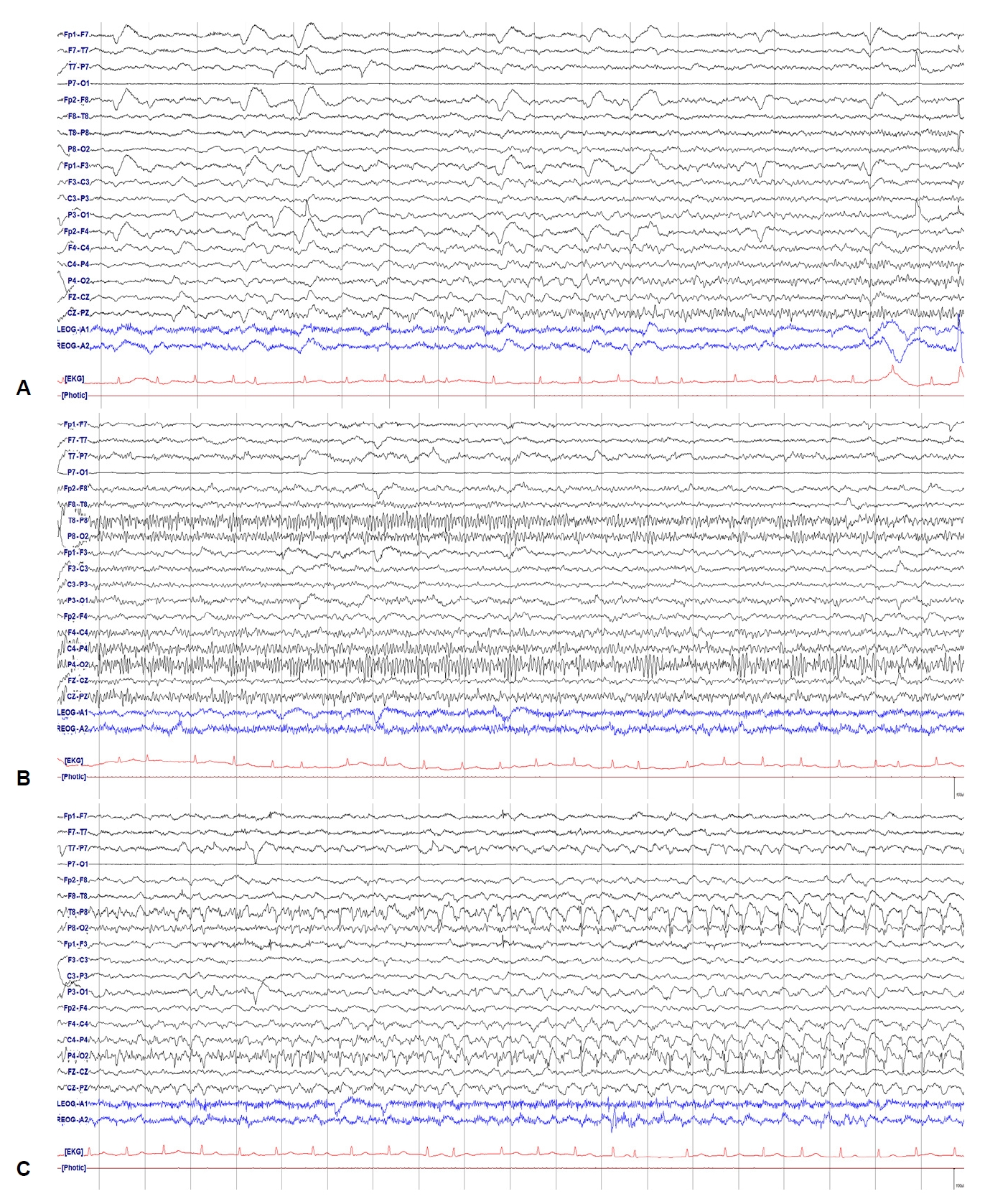
Figure 20.
Electrographic seizure (ESz). Since the polyspike shows a frequency change in the same direction for two consecutive time periods, it can be called evolution. This definite evolution lasts more than 10 seconds, so it is ESz. The frequency of the polyspike varies from 2 to 5 Hz and then 1 Hz.
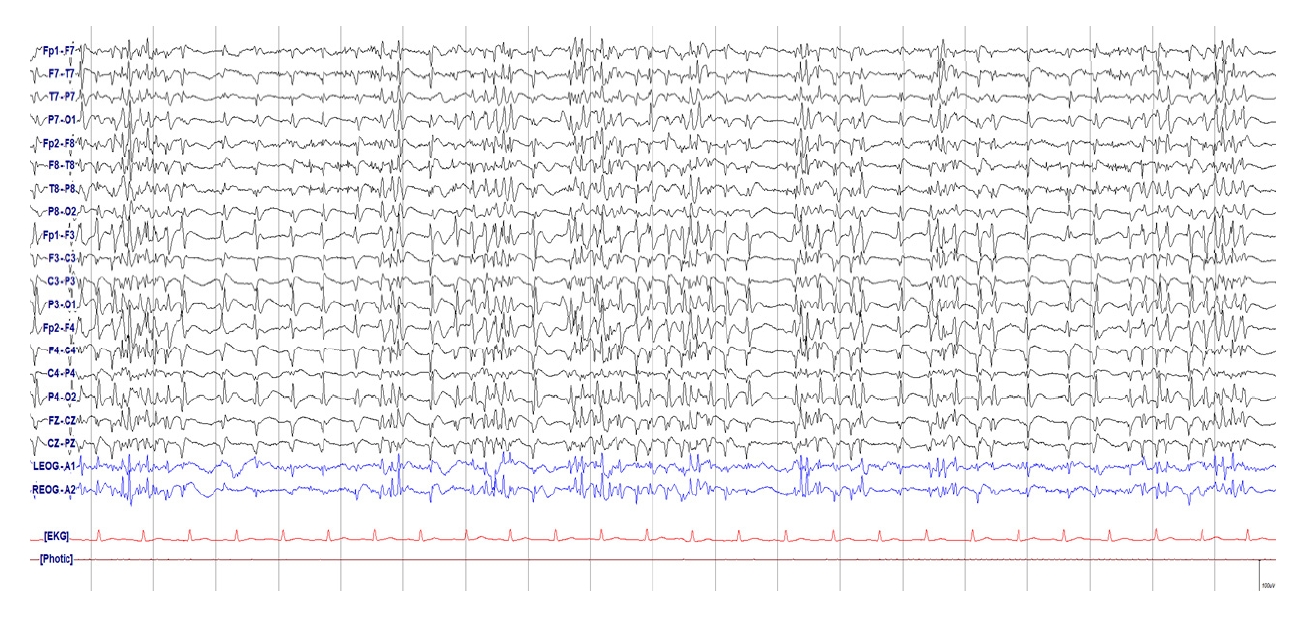
Figure 21.
Electroclinical seizure (ECSz). The abundant generalized sporadic epileptiform discharges is associated with patient’s confused mentality.

Figure 22.
Brief potentially ictal rhythmic discharges (BIRDs). Focal 5-Hz sharply contoured rhythmic activity lasting 2 seconds. This activity has a similar location and morphology as the interictal sporadic discharges, making these definite BIRDs.
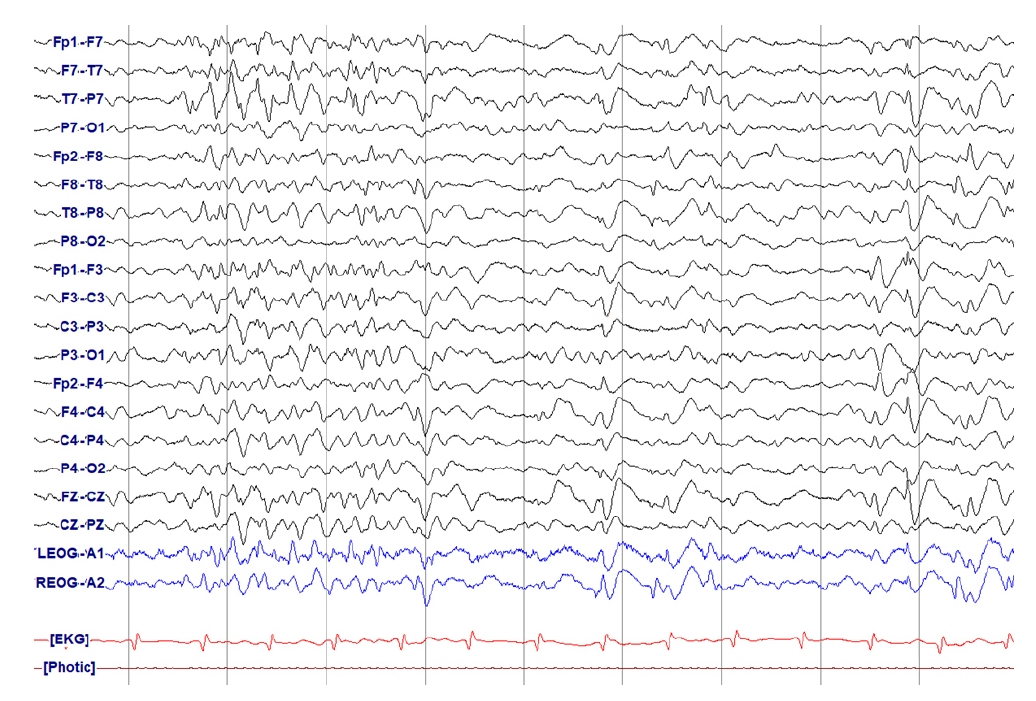
Figure 23.
Possible brief potentially ictal rhythmic discharges (BIRDs). Generalized 5 Hz sharply contoured rhythmic activity lasting 6 seconds. It is possible BIRDS because other conditions of BIRDS are not satisfied.
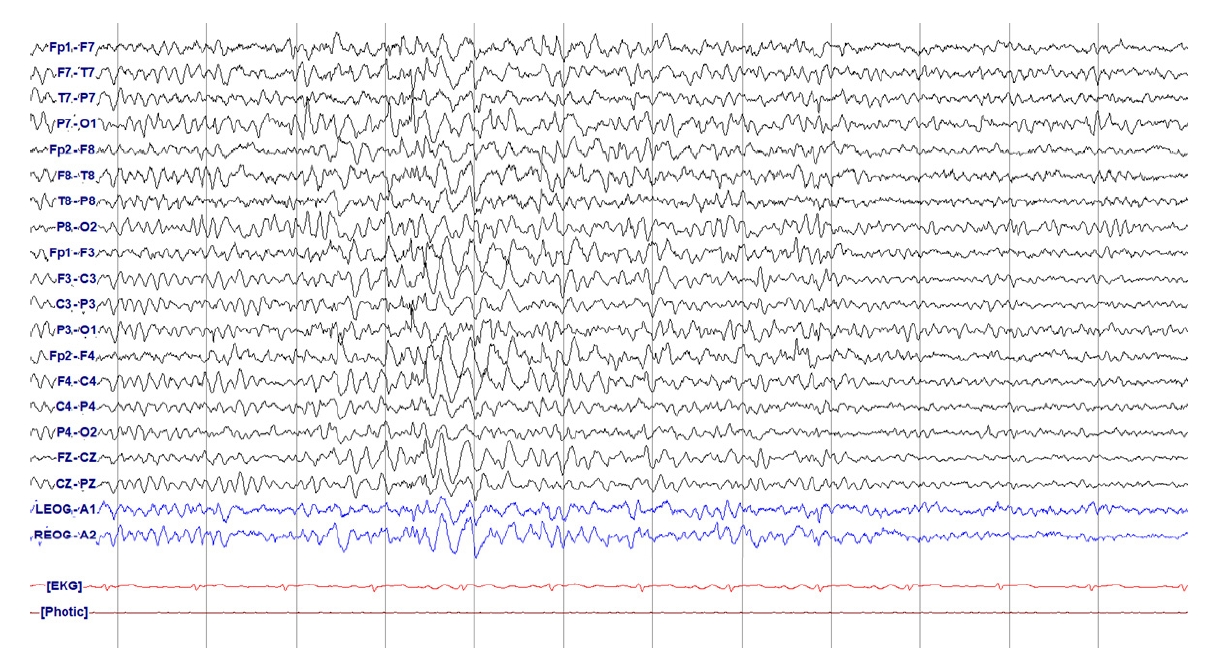
Figure 24.
Ictal-interictal continuum (IIC). Generalized GPDs fluctuating between 1 Hz and up to 2 Hz over 10 seconds. Qualifying the IIC.
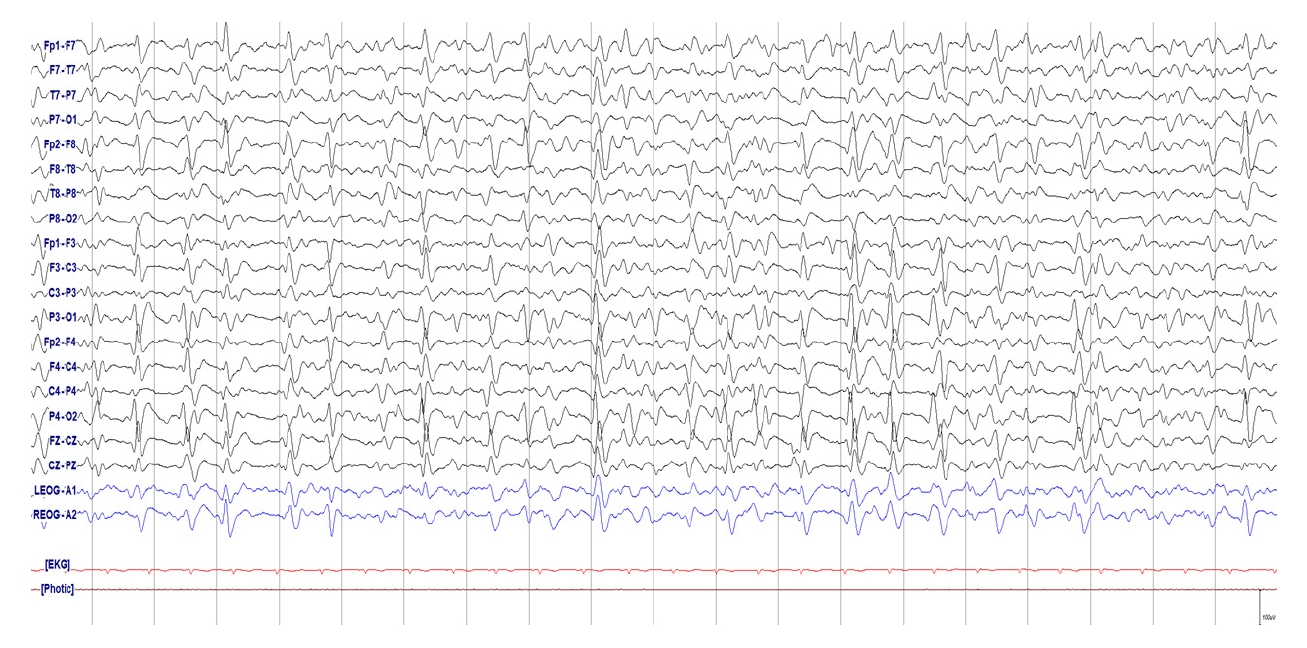
Figure 25.
Triphasic morphology wave. 0.5-1 Hz generalized periodic discharges with triphasic morphology.

- TOOLS






 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print