자율신경검사의 해석
Interpretation of Autonomic Function Test
Article information
Trans Abstract
The autonomic function test consists of the tests that evaluate the sudomotor, cardiovascular adrenergic, and parasympathetic functions. As its importance grows, more and more medical institutions want to evaluate it properly. However, there are many variables to consider and difficulties in interpreting ambiguous results, which may lead to incorrect screening. This paper is intended to help provide an appropriate interpretation of autonomic function tests in clinical settings.
서 론
자율신경의 기능을 평가하는 검사는 다양하나, 실제 임상에서 활용할 수 있고 검증이 잘 되어있는 검사 방법은 제한적이다[1]. 대한통증자율신경학회에서 통일된 방법을 제시한 자율신경검사지침을 발표한 바 있으며 본 논문은 이에 맞추어 검사한 결과를 해석하는 부분에 대하여 기술하고자 한다[2]. 따라서 각 검사의 구체적인 시행 방법에 대해서는 대한통증자율신경학회의 자율신경검사지침을 참고하기 바란다. 이 지침대로 검사를 구성하여 시행할 경우 전반적인 자율신경계 기능을 평가하는 데 가장 널리 사용되고 있는 composite autonomic scoring scale (CASS)을 계산할 수 있는 장점이 있다(Table 1) [3]. 그러나 추후 CASS를 발표한 동일한 연구진에서 편찬한 교과서에서는 혈압회복시간이 추가되었으며 표현 문구에 애매한 부분들이 있어 Novak은 이를 수정한 CASS 등급표를 제시하기도 하였다[4,5].
본 론
1. 정량땀분비축삭반사검사(quantitative sudomotor axon reflex test, QSART)
QSART는 교감신경의 신경절후(postganglionic) 땀분비기능을 정량적으로 평가하는 검사이다[6]. 10% 아세틸콜린 용액을 이온이동법(iontophoresis)을 이용하여 피부 내로 침투시켜 분비되는 땀에 의한 습도변화를 이용하며, 아래팔, 근위부 다리, 원위부 다리, 발, 총 4군데에서 측정을 한다[7]. 각 부위에서 측정된 땀 분비량은 나이가 증가함에 따라 감소하며 여성이 남성에 비해 적은 양상을 보여 나이, 성별에 따른 정상치가 제시되어 있다[8]. 그러나 한국인을 대상으로 한 연구에서는 성별에 따른 차이는 동일하게 관찰되었으나 연령에 따른 변화는 관찰되지 않았으며, 중국인을 대상으로 한 연구에서도 마찬가지로 나타났다[9,10]. 따라서 이를 참고하여 각 검사실 고유의 정상치를 마련하여 판독하는 것이 바람직하다. 일반적으로 잠복기(latency)는 판독에 사용하지 않으며 얻어진 곡선의 면적을 계산하여 땀 분비량을 계산한다(Fig. 1-A). 신경절후땀분비 신경기능이상이 있는 경우 일반적으로 땀 분비량이 감소하는 양상으로 나타나며(Fig. 1-B), 감소된 비율과 감소된 부위의 개수에 따라 이상 등급을 매기게 된다(Table 1). 길이의존신경병(length-dependent neuropathy)의 경우 원위부로 갈수록 땀 분비량이 감소하기 때문에 근위부에 비해 원위부의 땀 분비량이 1/3 미만인 경우에도 이상이 있다고 판단한다[6]. 주의할 것은 다계통위축(multiple system atrophy)과 같은 신경절전(preganglionic)이상이 주된 질환인 경우에도 질환이 장기간 지속될 경우 신경절후땀분비기능도 저하될 수 있기 때문에 QSART에 이상이 있다고 해서 다계통위축을 배제해서는 안된다. 또한 복용하는 약제, 보습제 사용, 수분 섭취 등에 따라 영향을 받을 수 있기 때문에 검사 전후로 이를 반드시 확인해야 한다[11,12]. 아세틸콜린 용액에 의한 자극이 끝난 후에도 땀 분비량이 감소하지 않는 지속땀분비활동(persistent sweat activity)이 관찰되는 경우가 있는데(Fig. 1-C) 이는 교감신경손상에 따른 자발흥분에 의해 발생하며 주로 통증성신경병이나 복합부위통증증후군(complex regional pain syndrome), 불안 등에서 관찰된다[13]. 특히 안정피부온도(resting skin temperature)와 QSART를 조합하여 복합부위통증증후군의 진단에 높은 특이도를 보인 연구가 있었으나 복합부위통증증후군에 대한 QSART의 유용도에 대해서는 연구마다 차이가 있으며 최근 국내 연구에서는 그 진단적 가치가 낮게 나타났다[14,15]. 자율신경기능 평가 목적 외에도 소섬유신경병(small fiber neuropathy) 진단을 위해 보조적으로 QSART를 사용하는 경우도 점차 늘어나고 있다. 소섬유신경병의 확진 방법은 피부생검을 통한 표피내신경섬유밀도(intraepidermal nerve fiber density) 측정이나 국내에서는 이 검사가 현재 가능하지 않아 정량감각검사(quantitative sensory testing)나 QSART를 이용하고 있다[16,17].
2. 발살바수기(Valsalva maneuver)를 통한 교감신경기능 평가
발살바수기 동안 혈압의 변화에 따라 각 시기를 I-IV상까지 나눌 수 있다. 대동맥의 압착으로 I상에서는 일시적으로 혈압이 상승하고, 전기 II상에서는 심장전부하(cardiac preload)와 일회박출량(stroke volume)의 감소로 인해 혈압이 낮아지며, 후기 II상에서는 심박수와 말초혈관수축을 증가시켜 혈압을 발살바수기 전 수준으로 올린다. 발살바수기를 멈추면서 증가된 흉곽내 압력 때문에 폐혈관계로 혈액이 이동하면서 일시적으로 혈압이 감소하는 III상 이후에 심장으로의 정맥혈 유입이 증가하고 말초혈관이 수축되어 있는 상태에서 심박출량이 증가하여 혈압이 과도하게 상승하는 IV상으로 이어진다(Fig. 2-A) [18]. 이 중 교감신경기능을 반영하는 것은 전기 II상에서의 혈압 감소 정도, 후기 II상에서 혈압의 회복 여부, IV상의 존재 여부들이 있다(Table 1). 그러나 전기 II상은 체액량 감소에 따른 전부하 감소에서도 나타날 수 있으며, 65세 이상의 남자는 정상적으로도 후기 2상이 나타나지 않을 수 있기 때문에 해석에 주의를 요한다[19]. 또한 III상 때 혈압이 가장 낮은 시점에서 발살바수기 전의 기준값까지 회복하는 혈압회복시간(pressure recovery time) 역시 교감신경기능을 잘 반영하는 것이 밝혀져 II상, IV상과 함께 아드레날린계 기능을 평가하는 데 사용하기도 한다[5,20]. 아드레날린성 교감신경기능이 저하되는 경우 초기 II상에서 혈압의 감소 폭이 커지고 후기 II상에서 기준값까지 회복이 되지 않으며, 혈압회복시간이 증가되고, IV상이 관찰되지 않는다(Fig. 2-B). 누운 상태에서 검사를 시행할 때 전부하가 충분히 감소하지 않으면서 전기 II상 때 혈압이 기준선 아래로 내려가지 않아 사각형과 같은 파형을 만드는 ‘flat-top’ 반응이 관찰되는 경우가 있는데(Fig. 2-C) 이럴 때에는 침대를 20도 올려서 다시 검사를 시행하면 정상적인 반응을 관찰할 수 있다[21].
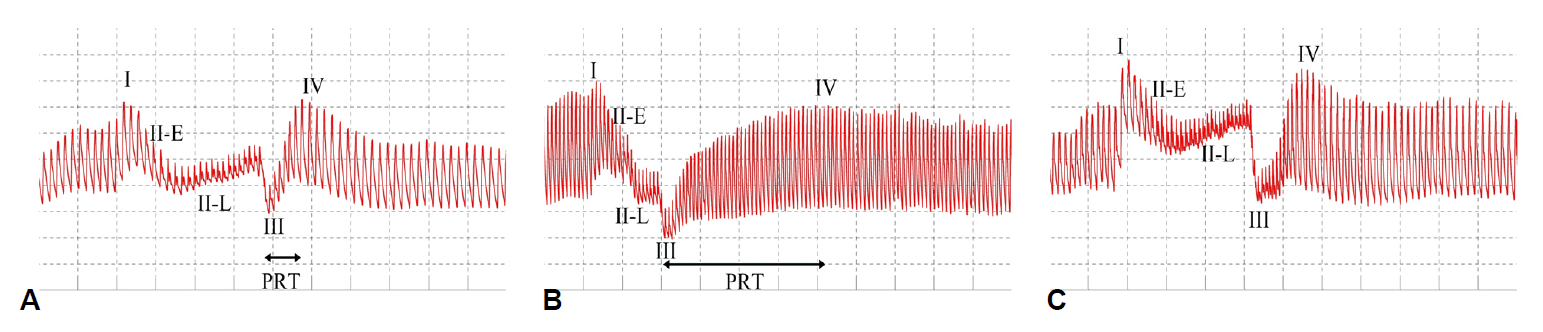
Examples of blood pressure response to Valsalva maneuver. (A) Normal response. (B) Absent late phase II, IV and prolonged pressure recovery time indicates adrenergic failure. (C) Flat-top response. I; phase I, II-E; early phase II, II-L; late phase II, III; phase III, IV; phase IV, PRT; pressure recovery time.
3. 부교감신경기능 평가
부교감신경기능은 발살바비와 심호흡심박동반응(heart rate response to deep breathing, HRDB)의 두 가지를 통해 평가할 수 있다(Table 1). 발살바비는 위에서 기술한 발살바수기를 수행하면서 함께 검사할 수 있는데 후기 II상에서의 최대 심박수를 IV상에서의 최소심박수로 나눈 값이다. HRDB는 분당 6번의 속도로 8회 동안 최대한 깊은 호흡을 유도하면서 나타나는 심박수 변화 중에서 가장 큰 변동이 나타나는 5회의 값을 선택하여 평균치를 계산하는 방법이다. 그러나 노인 등 협조가 잘 되지 않는 대상자의 경우에는 초기 2-3회 정도까지만 최대호흡을 하다가 이후에는 잘 하지 못하면서 심박수변이가 급격히 감소하는 경우가 있기 때문에, 이럴 경우에는 협조가 잘 된 초기값들만 선택하여 계산할 수 있다. Mayo Clinic 연구에서는 발살바비와 HRDB 모두 나이가 증가함에 따라 감소하는 경향을 보였으나 성별에 의한 영향은 발살바비에서만 관찰되었다[8]. 한국인 대상 연구에서는 연령에 따른 감소는 동일하게 관찰되었고 성별은 HRDB에만 영향을 미쳤다[9].
4. 기립경사검사(head-up tilt test)
1) 기립저혈압
2011년에 American Autonomic Society, European Federation of Autonomic Societies, Autonomic Research Group of the World Federation of Neurology, Autonomic Disorders section of the American Academy of Neurology에 의해 제시된 기준에 의하면 기립 후 3분 이내에 수축기 혈압이 20 mmHg 이상, 혹은 이완기 혈압이 10 mmHg 이상 감소하였을 경우를 기립저혈압이라고 정의하고 있다[22]. 이 때 기립경사검사를 사용할 경우에는 60도 이상 기립을 시켜야 하며, 능동기립검사(active standing test)를 시행하였을 때에도 동일한 기준을 적용한다. 주의할 점은 누운 자세에서 수축기 혈압 150 mmHg 이상 혹은 이완기 혈압 90 mmHg 이상인 앙와위고혈압 환자에서는 수축기 혈압이 30 mmHg 이상 혹은 이완기 혈압이 15 mmHg 이상 감소하는 것을 기립저혈압으로 판단할 것을 권고하고 있다[23]. 기립성저혈압은 크게 교감신경기능부전에 의한 신경성기립 저혈압(neurogenic orthostatic hypotension)과 약물, 탈수 등에 의한 비신경성기립저혈압(non-neurogenic orthostatic hypotension)으로 나눌 수 있다. 두 가지가 구분되는 가장 큰 특징은 기립 후 심박수 변화량인데 신경성기립저혈압의 경우 기립 후 혈압은 감소되는데 비해 심박수는 거의 변화가 없으나(Fig. 3-A), 비신경성기립저혈압에서는 뚜렷한 심박수의 증가가 관찰된다(Fig. 3-B) [24]. 심박수 변화량이 분당 15회 이하인 경우 신경성기립저혈압을, 이상인 경우 비신경성기립저혈압을 시사한다는 전문가패널 의견이 있었으나 시누클레인병증(synucleinopathy) 환자들을 대상으로 한 연구에서 기립경사 검사시 기립 후 심박수의 변화량과 수축기 혈압의 변화량의 비(ΔHR/ΔSBP)를 구하여 0.5를 기준으로 할 때 민감도와 특이도가 더 높아지는 것을 확인하였다[23,25]. 또한 기립경사검사뿐만 아니라 능동기립검사에서도 이 기준이 유용함을 보여준 연구도 있었다[26]. 단순히 이 비율만을 기준으로 신경성과 비신경성을 구분하는 것에는 제한이 있겠지만 발살바법 등 다른 교감신경기능검사를 함께 시행하기 어려울 경우 기립경사검사나 능동기립검사만으로도 자율신경병증 진단에 도움이 될 수 있다.
2) 지연기립저혈압(delayed orthostatic hypotension)
고전기립저혈압(classic orthostatic hypotension)의 정의는 위 단락과 같으나 3분 이후에 저혈압이 나타나는 경우를 지연기립저혈압이라 한다(Fig. 3-C). 이의 임상적 의미는 아직 분명치 않으나 지연기립저혈압 환자들이 고전기립저혈압으로 이행하는 경우가 흔하며[27] 고전기립저혈압과 비슷하게 기립불내성(orthostatic intolerance)을 나타낸다[28]. 따라서 이를 놓치지 않기 위해서는 3분 이상의 기립검사가 필요하다.
3) 기립고혈압(orthostatic hypertension)
기립저혈압과 반대로 기립 후 오히려 혈압이 상승하는 경우가 있는데 이를 기립고혈압이라 한다(Fig. 3-D). 이를 진단하는 기준은 아직 확립되어 있지 않고 연구들마다 기준이 서로 다르나 일반적으로는 기립 후 수축기 혈압이 20 mmHg 이상 상승하는 것으로 정의한다[29,30]. 최근에 한 전문가 권고에서는 1분 이상 수축기 혈압이 20 mmHg 이상 혹은 이완기 혈압이 10 mmHg 이상 상승하거나, 앙와위에서 정상혈압이다가 기립 후 140/90 mmHg 이상으로 상승한 경우를 기립고혈압으로 정의하였으나 연속혈압측정 방법을 사용하였을 때의 기준이기 때문에 고식적인 수동혈압 측정을 사용하였을 때에는 적용에 무리가 있다[31]. 기립고혈압이 심혈관 위험을 올린다는 보고들이 있으나 어떤 치료를 해야 하는지는 아직 잘 알려져 있지 않다[29].
4) 기립빈맥증후군(postural orthostatic tachycardia syndrome)
기립 후 10분 이내에 심박수가 30 bpm 이상 상승하면서 기립저혈압은 동반되지 않은 경우를 말한다(Fig. 3-E) [22]. 12-19세의 연령에서는 정상적으로도 분당 30회 이상 상승할 수 있기 때문에 분당 40회 이상 상승하는 경우에 기립빈맥이 있다고 판정한다. 진단기준상 10분이라는 시간을 기준으로 하였기 때문에 이를 진단하기 위해서는 기립경사검사를 최소 10분 이상 해야 한다. 그런데 일반적인 기립빈맥의 진단기준에서는 빈맥이 지속되는 시간이나 안정 시(앙와위)의 맥박에 대한 특별한 언급이 없어 해석에 어려움을 겪을 수 있다. 특히 누워있던 상태에서 갑자기 테이블을 일으켜 올리는 기립경사검사의 특성상 피검자에 따라 이를 굉장히 불안하게 느낄 수 있기 때문에 일시적인 심박수의 증가가 동반될 수 있으며 이를 분당 30회 이상 증가하였다고 해서 기립빈맥증후군이라고 해석해서는 안 된다. 3분 미만으로 일시적으로 빈맥이 관찰되는 경우에는 돌발동빈맥(paroxysmal sinus tachycardia)으로 판단할 수 있다[32]. 또한 안정 시에도 심박수가 분당 100회 이상으로 유지되는 경우에는 부적절동빈맥(inappropriate sinus tachycardia) 감별이 필요하며 이 경우 카페인 등의 약물 섭취력 혹은 갑상샘항진 등 기타 원인을 확인해야 한다[33]. 기립빈맥증후군의 병인은 신경병성(neuropathic), 과아드레날린성(hyperadrenergic), 자가면역(autoimmune) 등으로 나눌 수 있는데 이 중 신경병성의 경우 시행하였던 검사 중 QSART에서 이상이 나타나는 경우가 흔하기 때문에 이를 함께 확인해 봐야 한다[34,35].
5) 반사실신(reflex syncope)
반사실신은 혈관확장, 서맥을 유발하는 반사에 의해 발생하는 실신으로 미주신경실신, 목동맥팽대실신(carotid sinus syncope), 상황실신(situational syncope)을 포함하는 개념이다[36]. 기립경사검사에서 혈압 저하는 공통적으로 나타나나 심박수 변화에 따라 심박수 저하가 10% 이하인 경우 혈관운동억제형(vasodepressor), 심박수가 분당 40회 이하로 감소하거나 심장무수축(asystole)이 동반되는 심장억제형(cardioinhibition), 두 유형에 속하지 않는 혼합형(mixed) (Fig. 3-F)으로 구분할 수 있다(Table 2) [37]. 심장억제형은 심박수 감소로 인한 심박출량 감소가 실신의 주원인이기 때문에 심박조율(cardiac pacing)이 도움이 될 수 있으나 심장억제형이 아닌 경우에는 심박조율을 하지 말 것을 권고하고 있다[38]. 기립 후 실신이 곧바로 유발되지는 않기 때문에 30분 가량 기립경사검사를 유지할 필요가 있으며, 검사 중 혈압 감소가 동반되면서 어지럼증, 의식저하를 호소하면 곧바로 검사를 중단하며 의식이 소실될 때까지 검사를 지속하지 않는다. 기립경사검사에서 양성이 나타난다고 해서 환자의 실신이 반사실신이라고 확진할 수 있는 것은 아니며, 치료에 대한 반응을 평가하기 위해 본 검사를 시행해서는 안된다[36].
5. 종합평가
땀분비기능, 아드레날린성 교감신경기능, 부교감신경기능 각각에 대한 점수를 합산하여 총점에 따라 경도(mild), 중증도(moderate), 심한(severe) 이상으로 분류할 수 있다. CASS 1점의 경미한 이상은 대개 임상적 의미가 없기 때문에 판독에서도 이를 자율신경계 이상이 있다고 하면 과대해석의 문제점을 유발할 수 있다. 특정기능 검사에서만 2점 이상의 뚜렷한 이상이 있는 경우에는 ‘땀분비 기능이상’, ‘아드레날린계기능이상’ 등으로 구분하여 표기할 필요가 있다[5]. 진행된 자율신경병에서는 세 가지 영역에서 모두 이상 소견이 나타날 수 있으나 일부 영역에서만 이상이 나타나는 경우들이 있다. 다계통위축과 같은 중추자율신경병의 경우 아드레날린성 교감신경기능, 부교감신경기능은 심한 이상 소견을 보이나 땀 분비기능은 정상일 수 있다. 반대로 땀분비기능만 이상이 있고 땀 없음증(anhidrosis)이 동반된 경우 파브리병과 같은 선천질환이나 약물 등 이차 원인이 배제가 된다면 후천특발전신땀없음증(acquired idiopathic generalized anhidrosis)과 같은 질환 감별이 필요하다[42]. 순수아드레날린부전(pure adrenergic failure)은 자가면역자율신경절병(autoimmune autonomic gaglionopathy), 카테콜아민합성부전, 다계통위축 등에서 드물게 나타날 수 있다[43].
결 론
자율신경검사에 대한 수요가 점차 커지면서 전문적인 자율신경검사실을 운용하는 병원이 점차 늘고 있다. 그러나 고려해야 할 변수가 많고 해석에 있어 애매모호한 경우도 많아 검사판독에 어려움을 겪는 경우가 잦다. 본 논문을 통해 실제 임상에서 검사의 해석에 도움이 되기를 바란다.



