뇌졸중 환자의 당뇨병 약물 요법
Pharmacotherapy of Diabetes Focused on Stroke
Article information
Trans Abstract
Cardiovascular disease, including stroke, is one of the major causes of death in diabetes. Numerous studies have long suggested reducing macrovascular complication such as ischemic vascular disease through intensive glycemic control, but none was successful proving the effect of glycemic control. Recently, new possibilities in cardiovascular disease reduction have been proposed through cardiovascular safety trials of newly developed anti-hyperglycemic agents. The purpose of this review is to introduce the traditional and newly developed anti-diabetic medications and review their effects regarding cardiovascular outcomes mainly focusing on stroke.
서 론
우리나라 19세 이상 성인에서의 뇌졸중의 유병률은 1.71% (2014년 기준 약 69만 명)로 성인 60명 중 1명에 해당하며, 매년 10만 5천 명의 뇌졸중 환자가 새롭게 발생하고 있다[1]. 이러한 뇌혈관질환에 의한 사망률은 2017년 기준으로 3위에 해당할 정도로 높으며, 뇌졸중으로 인하여 발생하는 직접 비용은 해마다 증가 추세로 이에 대한 예방이 매우 중요함을 알 수 있다.
뇌졸중을 포함한 심혈관질환 발생에는 조절 가능한 위험인자들이 관여하고, 중요한 한 가지의 위험요인이 바로 당뇨병이다. 당뇨병은 고혈당을 특징으로 하는 만성 질환으로서 우리나라 30세 이상 성인에서 14.7%의 유병률을 보이며, 65세 이상의 노인에서는 29.8%로 유병률이 증가하는 매우 흔한 만성 질환이다[2]. 당뇨병 환자에서 뇌졸중을 포함한 심혈관질환의 위험도는 당뇨병이 없는 환자에 비하여 두 배 이상 위험도가 증가하고, 70% 이상의 당뇨병 환자가 심혈관질환에 의하여 사망한다[3]. 여러 전향적 연구에서 당뇨병 환자에서 허혈뇌졸중의 위험도가 증가하였고(hazard ratio [HR] 2.27) 허혈뇌졸중의 결과와 예후 면에서도 장애 정도 및 사망률이 당뇨병 환자에서 높게 보고되었다[4,5]. 따라서 당뇨병 환자에서 궁극적인 혈당 조절의 목표는 사망의 가장 큰 원인이 되는 심혈관질환을 예방하는 것이며 이를 위하여 철저한 혈당 조절이 필요할 것임은 자명한 일이다. 그러나 망막병증이나 신장병증과 같은 미세혈관 합병증과는 다르게 대혈관 합병증에 대한 적극적인 혈당 조절의 효과는 명확하지 않다. 또한 최근 발표되고 있는 새롭게 개발된 당뇨병 약제에 대한 심혈관 안전성 연구의 결과들을 보면 약제마다 약간의 다른 특성들을 보인다. 따라서 실제 진료 환경에서 당뇨병 환자의 혈당 조절은 무수히 많은 경우의 수를 만들어내며 환자의 특성과 약물의 특성을 철저하게 고려하여야 한다. 이에 저자들은 혈당 조절과 심혈관질환 발생에 대한 연구 결과를 소개하고 당뇨병 약물의 심혈관계 효과에 대하여, 특히 뇌졸중을 중심으로 정리해보고 뇌졸중 환자에서의 당뇨병 약물 선택과 혈당 조절에 대하여 알아보고자 한다.
본 론
1. 혈당 조절과 심혈관질환
현재까지 보고된 관찰 연구들에서 혈당 조절에 따른 심혈관질환의 예방 효과는 명확하였다. 일반적으로 당뇨병 환자에서 혈당을 감소시키면 대혈관 합병증 및 미세혈관 합병증의 발생이 효과적으로 감소된다는 관찰 연구의 결과들이 무수히 발표되었다. 이에 적극적인 혈당 조절을 통하여 당뇨 합병증의 발생 및 진행을 억제시킬 수 있다는 것을 증명하기 위하여 전향적인 임상 연구들이 진행되었다. 제2형 당뇨병 환자를 대상으로 한 United Kingdom Prospective Diabetes Study (UKPDS)와 제1형 당뇨병 환자를 대상으로 한 Diabetes Control and Complications Trial (DCCT)이 선두적인 임상 연구로 두 연구 모두 새롭게 진단된 당뇨병 초기 환자들을 대상으로 한 연구이다[6,7].
UKPDS 연구는 5,000명 이상의 처음 진단된 제2형 당뇨병 환자를 적극적인 혈당 조절군과 일반적인 혈당 조절군으로 나누어 추적관찰하였다. 신부전 및 망막 출혈, 광응고술을 포함한 미세혈관 합병증의 발생이 집중 치료군에서 통계적으로 의미 있게 감소(HR 0.75, 95% confidence interval [CI] 0.60-0.93, p=0.0099)된 것을 확인할 수 있었으나 심근경색 같은 대혈관 합병증은 의미 있게 감소시키지 못하였고(HR 0.84, 95% CI 0.71-1.00, p=0.052), 치명적 및 비치명적 뇌졸중의 결과도 의미 있는 결과를 도출하지 못하였다(치명적 뇌졸중: risk reduction [RR] 1.17, 95% CI 0.5-2.54, p=0.60; 비치명적 뇌졸중: RR 1.07, 95% CI 0.68-1.69, p=0.72). DCCT 연구는 제1형 당뇨병 환자를 평균 6.5년 추적관찰한 연구로 혈당 조절을 적극적으로 시행한 집중 치료군과 표준 치료군으로 나누어 비교하였다. 집중 치료군에서 당뇨망막병증의 감소(RR 0.63, 95% CI 0.52-0.71, p=0.002), 당뇨신장병증으로의 진행 억제(미세단백뇨: RR 0.39, 95% CI 0.21-0.52, p=0.002; 현성단백뇨: RR 0.54, 95% CI 0.19-0.74, p=0.04) 및 당뇨신경병증 감소(RR 0.60, 95% CI 0.38-0.74, p=0.004)를 확인할 수 있었으나 심혈관 및 말초혈관질환과 같은 대혈관 합병증의 위험도는 통계적으로 유의하게 감소시키지 못하였다(RR 0.41, 95% CI 0.10-0.68).
위의 두 연구 결과를 보면 혈당을 적극적으로 조절하였을 때 제1형과 제2형 당뇨병 모두에서 미세혈관 합병증의 발생을 현저하게 줄일 수 있었다. 반면 두 연구 모두에서 대혈관 합병증의 발생은 의미 있게 감소시키지 못하였다. 이후 철저한 조절을 통하여 혈당을 정상범위에 가깝게 감소시켰을 때 심혈관질환을 포함한 대혈관 합병증의 발생을 예방할 수 있는지를 확인하기 위한 추가 연구들이 진행되었다.
Action to Control Cardiovascular Risk in Diabetes (ACCORD) 연구는 제2형 당뇨병 환자, 그중에서도 심혈관질환의 발생 가능성이 높은 고위험군 환자를 대상으로 진행되었으며, 혈당 조절을 적극적으로 시행한 집중 치료군과 표준 치료군으로 진행하였다[8]. 이 연구는 실제 계획된 연구 기간보다 일찍 종료되었는데(평균 추적 기간: 3.5년), 이는 집중 치료군에서 표준 치료군보다 사망률이 의미 있게 증가하였기 때문이다(HR 1.22, 95% CI 1.01-1.46, p=0.04). 세부적으로 보았을 때, 연구의 일차 결과인 주요 심혈관 사건(비치명적인 심근경색, 비치명적인 뇌졸중, 심혈관질환으로 인한 사망)의 발생은 양 군 간에 차이가 없었으나 이차 결과 변수인 심혈관질환으로 인한 사망은 집중 치료군에서 의미 있게 증가되었고(2.6% vs. 1.8%; HR 1.35, 95% CI 1.04-1.76, p=0.02), 비치명적인 뇌졸중의 발생은 양 군에서 의미 있는 차이가 관찰되지 않았다(1.3% vs. 1.2%; HR 1.06, 95% CI 0.75-1.50, p=0.74). Action in Diabetes and Vascular disease: Preterax and Diamicron-modified Release Controlled Evaluation (ADVANCE) 연구 역시 제2형 당뇨병 환자 중 심혈관질환에 대한 고위험군을 대상으로 집중 치료군과 표준 치료군으로 나누어 진행되었다[9]. 연구의 일차 결과인 뇌졸중을 포함한 대혈관 합병증의 발생 위험도는 집중적인 치료군에서 6% 정도 감소되는 경향을 보였으나 통계적인 차이를 보이지는 않았으며(10.0% vs. 10.6%; HR 0.94, 95% CI 0.84-1.06, p=0.32), 비치명적인 뇌졸중의 발생 역시 양 군에서 통계적인 차이를 보이지는 않았다(3.8% vs. 3.8%; HR 1.02, 95% CI 0.85-1.24, p>0.5). 그러나 미세혈관 합병증의 발생에 있어서는 집중적인 치료군에서 14% 통계적으로 유의하게 감소되었으며(9.4% vs. 10.9%; HR 0.86, 95% CI 0.77-0.97, p=0.01), 대혈관 합병증과 미세혈관 합병증의 복합 연구 결과는 유의하게 10% 감소 소견을 보였다(18.1% vs. 20.0%; HR 0.9, 95% CI 0.82-0.98, p=0.01). 이 연구에서는 ACCORD 연구에서 관찰되었던 유의한 사망률의 차이는 없었다(8.9% vs. 9.6%; HR 0.93; 95% CI 0.83-1.06, p=0.28).
Veterans Affairs Diabetes Trial (VADT) 연구는 1,791명의 제2형 당뇨병 환자를 대상으로 집중적인 혈당 조절의 결과를 보기 위한 연구로 위의 연구들과 마찬가지로 집중 치료군과 표준 치료군으로 나누어 진행하였고 연구의 특성상 대상자의 95% 이상이 남성이었다[10]. 연구의 일차 결과인 주요 심혈관사건의 발생은 표준 치료군의 29.3%, 집중 치료군의 25.9%에서 발생하였으며 통계적으로 유의한 차이를 보이지 않았다(HR 0.88, 95% CI 0.74-1.05, p=0.14). 뇌졸중 발생의 경우 집중 치료군에서 22% 감소되는 경향을 보였으나 통계적인 차이는 없었다(HR 0.78, 95% CI 0.48-1.28, p=0.32). 위의 3가지 연구를 토대로 보면 당뇨병 환자에서 집중적인 혈당의 조절, 특히 정상에 가까운 정도의 혈당 조절은 미세혈관 합병증의 감소라는 결과를 가져올 수 있으나 뇌졸중을 포함한 심혈관질환의 예방 효과는 명확하지 않다.
이와 비슷한 시기에 UKPDS 연구 종료 후 10년 추적 조사 연구 자료가 발표되었다[11]. 이 연구는 이전 UKPDS 연구에 참여하였던 대상자를 연구가 종료된 이후 10년 동안 특별한 치료의 중재 없이 추적 조사한 연구이다. 연구 종료 당시 당화혈색소는 표준 치료군의 경우 7.9%였고 집중 치료군의 경우 7.0%였으나, 추적 연구를 시작한지 1년 이후의 당화혈색소 수치는 양 군에서 비슷한 결과를 보였다. 결과적으로 일차 연구 종료 후 10년이 지난 결과에서 과거 치료 방법(메트포르민, 설폰요소제, 인슐린)에 상관없이 집중 치료군에서 표준 치료군에 비하여 당뇨병과 관련된 모든 사건의 발생이 의미 있게 감소되었다(설폰요소제, 인슐린 사용군: HR 0.91, 95% CI 0.83-0.99, p=0.04; 메트포르민 사용군: HR 0.79, 95% CI 0.66-0.95, p=0.01). 또한 당뇨병으로 인한 사망의 발생률 역시 집중 치료군에서 의미 있는 감소를 보였다(설폰요소제, 인슐린 사용군: HR 0.83, 95% CI 0.73-0.96, p=0.01; 메트포르민 사용군: HR 0.70, 95% CI 0.53-0.92, p=0.01). 뇌졸중의 경우는 약제에 상관없이 감소되는 경향이었으나 통계적인 유의성을 얻지는 못하였다(설폰요소제, 인슐린 사용군: HR 0.91, 95% CI 0.73-1.13, p=0.39; 메트포르민 사용군: HR 0.80, 95% CI 0.50-1.27, p=0.35).
위에 나열한 연구들을 종합하여 하나의 결론에 도달하기는 매우 어렵다. 연구마다 대상자의 특성이 다르고 치료 목표 및 사용 약물의 종류가 다양하기 때문이다. 다만 위의 연구들을 토대로 우리는 혈당 조절과 심혈관 합병증의 발생에 대하여 다음의 단서들을 얻을 수 있을 것이다. 첫째, 당뇨병의 유병 기간이 혈당 조절과 심혈관질환의 발생에 있어 매우 중요한 역할을 한다는 점이다. 초기에 진행된 UKPDS 연구는 새롭게 진단된 제2형 당뇨병 환자를 대상으로 하였던 반면, ACCORD, ADVANCE, VADT 연구들에서는 심혈관질환의 위험도가 높고 당뇨병의 유병 기간이 10년 정도의 진행된 제2형 당뇨병 환자들이 대상이었던 점이 주된 차이점이다. 새롭게 진단된 당뇨병 환자를 대상으로 한 UKPDS 연구에서 초기 10년의 혈당 조절에도 심혈관질환의 발생에 있어서 차이를 보이지 못한 점은 당뇨병의 특성상 심혈관질환이 발생하기까지 걸리는 시간이 매우 길다는 점을 시사한다. 그러나 이후 10년 간의 추가적인 추적 기간 동안 심혈관질환의 발생이 혈당을 철저하게 조절한 경우 더 적게 발생하였다는 점은 초기 당뇨병 환자에서 철저하게 혈당을 조절하는 것이 매우 중요하다는 것을 보여준다. 이러한 효과는 유산 효과(legacy effect)라고 하며 초기 당뇨병 환자에서의 적극적인 처치가 환자의 장기적인 결과에서 좋은 결과를 가져올 수 있다는 것을 의미한다. 이러한 연구를 토대로 최근 혈당 조절의 경향은 초기 당뇨병 환자에서 좀 더 적극적인 치료를 권고하도록 변화되었다. 둘째, 진행된 당뇨병 환자, 당뇨병의 유병 기간이 길고 특히 심혈관 위험요인이 많거나 이미 심혈관질환이 동반된 당뇨병 환자에서의 적극적인 혈당 조절은 심혈관질환의 발생에 도움이 되기보다는 오히려 나쁜 결과를 초래할 수도 있다는 것이다. 실제 이러한 환자에서는 신장질환이나 간질환 등 여러 질환을 동반하고 있어 약물의 사용에도 제한이 되고 경구 약제보다는 인슐린을 사용해야 할 가능성이 높아 저혈당에 취약할 것이다. 또한 당뇨병의 유병 기간이 길어질수록 당연히 고령의 환자일 가능성이 높아 이 역시 저혈당 발생에 취약한 환자군일 것이다. ACCORD 연구에서 나타난 사망률의 증가에는 저혈당의 발생 증가가 일부 관여하였을 것으로 생각되며, 실제 진행된 당뇨병 환자들을 대상으로 한 3가지 연구에서 집중 치료군에서의 저혈당 발생률은 표준 치료군에서보다 증가된 결과를 보였다. 셋째, 당뇨병 환자에서의 심혈관질환의 발생 예방에는 혈당 조절 이외에도 다른 위험인자의 조절이 매우 중요하다는 점이다. 언급된 대부분의 연구에서 적극적인 혈당의 조절은 미세혈관 합병증의 감소를 나타냈지만 심혈관 합병증의 감소 효과는 명확하지 않다. 이는 단지 혈당 조절만의 문제가 아니라 발생기전상 다른 위험인자들의 영향에 의한 것일 가능성이 높다. 당뇨병 환자는 당뇨병이 없는 환자에 비하여 고혈압이나 고지혈증 등의 위험인자가 동반될 가능성이 2-3배 이상 높으며[2] 이러한 위험인자들이 복합적으로 작용하여 당뇨병 환자에서의 심혈관질환을 증가시킬 것이다. 특히 고령이고 진행된 당뇨병 환자나 심혈관질환의 위험도가 높은 환자일수록 동반된 고혈압, 고지혈증, 흡연, 비만과 같은 조절 가능한 인자들을 철저하게 조절하여야 한다. 이러한 환자들은 앞서 언급하였듯이 신장질환과 같은 동반 질환이 많아 약물 사용이 어렵고 저혈당의 위험도가 높은 환자들로 적극적인 혈당 조절이 어렵기 때문이다.
이러한 점들을 근거로 하여 최근 혈당 조절 원칙에 있어서 가장 큰 핵심은 철저한 개별화이다. 앞서 언급하였듯이 초기의 당뇨병 환자들은 동반 질환이 없고 저혈당의 발생 위험도 낮다. 따라서 이러한 환자들에서는 좀 더 정상에 가깝도록 혈당을 적극적으로 조절하도록 노력해야 한다. 특히 진단받은지 얼마 되지 않은 초기 단계에서의 철저한 혈당 조절은 추후 환자의 장기적인 심혈관질환 발생에 영향을 미칠 수 있다. 반면 당뇨병 유병 기간이 길거나 동반 질환이 많은 환자는 조금 더 느슨하게 혈당 조절을 하도록 권고한다. 이러한 환자군에서는 적극적인 혈당 조절을 통한 이득이 명확하지 않으며 이로 인하여 초래될 수 있는 저혈당의 위험도가 증가하기 때문이다. 따라서 뇌졸중 환자에서 혈당의 조절 역시 철저한 개별화가 필요하다. 뇌졸중이 발생하였으나 질병의 중증도가 심하지 않고 당뇨병의 유병 기간이 짧은 경우 좀 더 적극적인 혈당 조절을 통하여 이차적인 심혈관질환 발생을 예방하여야 한다. 반면 당뇨병의 유병 기간이 길거나 동반 질환이 많고, 뇌졸중의 정도가 심각하며 일상적인 활동에도 제한을 받는 경우 혈당의 조절은 급성 고혈당을 방지하고 저혈당의 발생을 최소화할 수 있는 정도로 목표를 삼는 것이 좋겠다.
이와 같이 혈당 조절과 심혈관질환에 대한 관련성은 환자의 상태와 정도에 따라 달라져 하나의 일관된 방침으로 접근하기는 힘든 것이 사실이다. 이와 함께 많은 당뇨병 약물들이 현재 개발되고 사용되고 있으며 이 약물들이 혈당의 조절 이외에도 각각 심혈관질환의 발생 및 진행에 영향을 미칠 수 있음이 최근 심혈관 안전성 연구들에서 제기되었다. 이에 다음 단락에서는 현재 사용되고 있는 당뇨병 약물에 대하여 알아보고 약물의 작용기전, 효과 및 부작용 그리고 심혈관질환, 특히 뇌졸중에 미치는 영향에 대하여 좀 더 세부적으로 살펴보기로 한다.
2. 뇌졸중을 중심으로 한 당뇨병의 약물 요법
뇌졸중이 동반된 당뇨병 환자의 약물 요법은 동반 질환이 없는 당뇨병 환자들과 크게 다르지 않다. 그러나 뇌졸중 환자가 후유증으로 인하여 일상생활이 힘든 경우가 많고 다른 질환을 동반하는 경우가 많으며, 고령과 신기능 저하로 인한 저혈당의 발생 위험도가 높다는 것을 항상 염두에 두어야 한다. 또한 혈당 조절 이외에 혈압이나 신기능에 미치는 영향, 뇌졸중을 포함한 심혈관질환에 대한 영향, 간기능이나 신기능에 따른 약물 사용, 체중에 미치는 영향, 약물의 부작용 그리고 보험급여에 따른 비용 등을 고려하여 약물을 선택하도록 한다. 앞으로 언급할 당뇨병 약제들에 대한 대규모 임상 연구의 뇌졸중에 대한 결과를 따로 정리하였다(Table 1).
1) 메트포르민(metformin)
메트포르민의 주요 작용기전은 간에서 당신생(gluconeogenesis)을 억제하는 것이며 이를 통하여 공복 혈당(fasting plasma glucose)을 효과적으로 감소시킨다. 또한 말초조직의 인슐린 민감도를 개선하고, 지방 분해 억제 효과가 있어 당신생에 필요한 유리지방산(free fatty acid)을 감소시켜 혈당 감소에 도움을 준다[12]. 대부분 소장에서 흡수되어 2시간 내에 최고 혈중 농도에 도달하며 주로 50-70 mg/dL 정도의 공복 혈당 감소 효과와 약 1% 정도의 당화혈색소 감소 효과를 보인다.
메트포르민의 혈당 강하 효과와 합병증 발생에 대한 대표적인 연구는 앞서 소개하였던 UKPDS 연구이다. 처음 진단된 제2형 당뇨병 환자를 집중 치료군과 표준 치료군으로 나누어 평균 8.4년간 추적관찰한 결과 적극적인 혈당 조절 시 미세혈관 합병증을 유의하게 감소시킴을 증명하였으나(HR 0.75, 95% CI 0.60-0.93, p=0.009), 대혈관 합병증의 발생에는 유의한 감소 효과를 얻지는 못하였다. 다만, UKPDS 자료를 이용한 하위 분석(UKPDS 34)에서 메트포르민을 사용한 집중 치료군에서 표준 치료군에 비하여 당뇨병과 관련된 사건의 발생을 32% (95% CI 13-47, p=0.002) 감소시켰으며 당뇨병과 관련된 사망과 모든 원인에 의한 사망의 발생을 각각 42% (95% CI 9-63, p=0.017), 36% (95% Cl 9-55, p=0.011) 감소시키는 결과를 보였다[13]. 또한 인슐린과 설폰요소제를 사용한 집중 치료군과 비교하였을 때도 당뇨병과 관련된 사건의 발생(RR 0.22, 95% CI 0.07-0.36, p=0.003)이나 모든 원인에 의한 사망의 발생(RR 0.27, 95% CI 0.03-0.45, p=0.021)이 감소되었다. 이후 보고된 많은 코호트 연구나 관찰 연구에서 메트포르민은 설폰요소제나 인슐린 등의 다른 약제에 비하여 심혈관질환의 발생에 있어서 좀 더 우수한 효과를 보여주고 있으나, 관찰 연구의 특성상 메트포르민 사용군이 대개 설폰요소제나 인슐린 사용군에 비하여 경증의 환자였을 가능성이 매우 높다는 점은 유의하여야 한다.
메트포르민 사용과 뇌졸중 발생 간의 연관성을 단독으로 보고자 하는 임상 연구는 없지만 몇몇 실험실 연구에서 긍정적인 효과를 보고한 바 있고, 지속적으로 메트포르민을 투여받은 쥐에서 뇌경색의 중증도 및 급성기 이후에 회복에 있어서도 이로운 결과들이 발표되었다[14]. 이 연구에서는 단기간(3일)과 장기간(3주) 메트포르민을 투여한 쥐에서 중대뇌동맥경색을 유발하였을 때 대조군과 비교하여 뇌경색의 크기를 비교하였고, 단기간 메트포르민을 투여한 쥐에서는 뇌경색의 범위가 대조군에 비하여 증가하였으나(메트포르민 67.0%±6.8% vs. 대조군 42.8%±4.2%; p<0.05) 장기간 투여한 쥐는 대조군에 비하여 감소하였다(메트포르민 29.3%±4.9% vs. 대조군 45.3%±2.9%; p<0.05). 이에 대한 기전으로 메트포르민을 장기간 투여한 쥐에서 뇌경색이 발생하였을 때 AMP활성화단백질키나아제(5' adenosine monophosphate-activated protein kinase)의 감소를 통하여 신경에 대한 보호 작용이 나타난다고 언급하고 있다.
이와 같이 대규모 전향적인 임상 연구를 포함하여 다양한 자료들에서 심혈관질환에 대한 이득이 확인되었고, 30년 이상 장기간 실제 임상에서 사용되어 안정성이 입증되어 있으며, 가격 대비 효과가 좋고 비교적 적은 부작용을 보이는 장점으로 인하여 대한당뇨병학회를 포함한 세계 여러 나라의 진료지침에서 현재 일차 치료 약제로 권고되고 있다[15].
흔한 부작용으로는 소화기계 문제로 금속 맛이 나거나 식욕부진, 구역, 구토, 설사가 15% 정도의 환자에서 나타날 수 있으나, 하루 500 mg의 저용량에서부터 서서히 증량하는 경우 증상의 발생을 완화할 수 있으며, 최근 많이 사용되고 있는 서방형 제재의 사용으로 부작용을 최소화할 수 있다. 메트포르민 사용시 최대의 제한점은 신기능 저하 시 메트포르민이 체내에 축적될 수 있기 때문에 신부전 환자에게는 사용에 주의해야 한다. 사구체여과율이 30 mL/min/1.73 m2 미만이면 사용을 중단하고, 30-45 mL/min/1.73 m2인 경우에는 새롭게 사용할 수는 없지만 이미 사용 중이었다면 최소량으로 감량하도록 하고 사용 중에도 주기적으로 신장기능을 추적 검사하도록 한다. 또 다른 주의점으로 젖산혈증이 발생할 수 있는데 이는 100,000명/년에 세 경우 가량으로 매우 드물지만 사망률이 높아 치명적이기 때문에 유의해야 한다. 젖산혈증의 발생의 가능성이 높은 환자, 즉 대사성산혈증, 만성 폐질환, 심부전증, 급성 심근경색증, 심한 감염증, 간 및 신기능장애가 있는 경우에는 약물 투여에 신중해야 하며, 컴퓨터단층촬영 등으로 인한 조영제가 투여되거나 수술과 같은 처치를 할 경우 일시적으로 메트포르민을 중단하도록 한다[16].
2) 설폰요소제(sulfonylurea)
설폰요소제는 1950년대 초반에 소개된 약물로 당뇨병 치료 약물로 널리 사용되는 약제 중의 하나이다. 직접적으로 췌장 베타세포의 adenosine triphosphate (ATP)-민감칼륨통로에 작용하여 인슐린 분비를 증가시키며 이에 따라 강력한 혈당 강하 효과를 보이는 약물이다[17]. 1세대 설폰요소제는 여러 관찰 연구에서 심혈관 사망률을 증가시키는 것으로 나타나고 저혈당의 발생률이 매우 높아 사용되지 않으며, 현재는 2세대 설폰요소제(glipizide, gliclazide, glimepiride)가 주로 사용되고 있다. 효과가 매우 빠르고 강력하게 나타나 가장 많이 사용되는 약제였으나 최근 저혈당의 중요성이 인식되면서 사용량이 줄어들고 있다. 본 약제의 가장 흔한 부작용은 저혈당이며, 약물의 작용 시간으로 인하여 한 번 저혈당이 발생하면 반복적으로 지속될 수 있어 주의가 필요하다. 그 외 약물의 지속적인 사용시 체중 증가가 나타날 수 있으며 특별한 위장관 부작용은 없다.
설폰요소제의 심혈관질환의 이점을 증명한 장기간의 임상 연구는 없다. 설폰요소제가 작용하는 ATP-민감칼륨통로가 췌장뿐만 아니라 혈관 및 심근세포에도 존재하고 설폰요소제가 APT-민감칼륨통로를 차단시켜 혈관 평활근세포를 수축시키는 작용이 알려지면서, 이 약물이 심혈관계에 악영향을 미칠 수 있으리라는 의견이 지속적으로 대두되어 왔다[18,19]. 그러나 앞서 언급된 UKPDS 연구에서 설폰요소제는 인슐린과 같이 집중 치료군에서 표준 치료군에 비하여 미세혈관 합병증은 감소되었으나 대혈관 합병증은 차이를 보이지 않았다[6]. 그리고 gliclazide를 기반으로 시행되었던 대규모 임상 연구인 ADVANCE 연구에서는 연구의 일차 결과인 뇌졸중을 포함한 대혈관 합병증의 발생 위험도는 집중적인 치료군에서 6% 정도 감소되는 경향을 보였으나 통계적인 차이를 보이지는 않았다[9].
ATP-민감칼륨통로가 해마와 대뇌겉질의 신경세포에 존재하고 칼륨통로의 활성이 허혈뇌손상의 정도를 줄인다는 동물실험 결과가 있어 칼륨통로를 차단시키는 설폰요소제가 뇌경색을 악화시킬 가능성에 대한 우려가 있다[20]. 사람을 대상으로 한 몇 가지 후향적 연구에 따르면 어떤 연구는 뇌졸중에서 이득을 보인 연구가 있는가 하면[21], 어떤 연구는 중립적 결과[22], 어떤 연구는 악화를 보인 연구[23]가 있어 추후에 무작위 대규모 임상 연구가 필요한 상태이다. 최근 진행된 메타 연구에서는 설폰요소제를 투여하였을 때 대조군에 비하여 뇌졸중의 유병률이 증가된다는 결과(HR 1.39, 95% CI 1.16-1.65)를 보여 뇌졸중 환자에서 설폰요소제의 사용은 신중히 결정해야 한다[24]. 앞선 ADVANCE 연구에서 다른 결과를 보인 이유로 이 연구에서는 gliclazide를 유일한 설폰요소제로 사용하였으며, 이 약제가 다른 설폰요소제와는 다르게 췌장에 선택성이 매우 높은 것으로 알려져 있어 연구 결과에 차이를 나타낼 수 있을 것으로 생각된다.
뇌졸중 환자들은 이에 따른 후유증으로 거동이 불편하거나 스스로 혈당 관리가 어려울 가능성이 높아 저혈당에 쉽게 노출될 수 있다. 따라서 이러한 환자에서 설폰요소제의 사용은 추천되지 않는다. 또한 고령이거나 다른 질환을 동반하는 경우 사구체여과율의 감소 등으로 인하여 약물 배출에 영향을 줄 수 있어 되도록 저용량에서부터 천천히 증량하도록 한다.
3) 메글리티니드(meglitinide)
메글리티니드 계열 약제로 repaglinide, nateglinide, mitiglinide가 현재 국내에서 사용되고 있다. 구조적으로 설폰요소제와 다르나 작용기전은 비슷하여 인슐린의 베타세포를 자극하여 인슐린 분비를 촉진시키는 데 작용 시작이 빠르고(15-30분) 총 작용 시간은 4-5시간으로 짧아 매 식사 직전에 투여하여 식후 혈당을 조절하는데 장점을 지닌다. 따라서 식후 혈당의 증가를 보이는 환자에서 단독으로 사용 가능하며 병용 요법 시 공복 혈당의 감소를 가져올 수 있는 메트포르민과 함께 투여하는 방식이 선호된다. 또한 작용 시간이 짧으므로 식사를 시행하지 않는 경우 투약을 하지 않음으로써 원치 않는 저혈당을 방지할 수 있다는 장점이 있으나, 매 식전 3회 투여해야 한다는 단점을 상대적으로 지닌다. 본 계열의 약제 중 repaglinide는 주로 간에서 대사되기 때문에 신부전 환자에서 용량 조절이 필요치 않다는 장점이 있다. 설폰요소제와 작용기전은 비슷하기 때문에 빈도는 낮지만 저혈당이 발생할 수 있어 주의 관찰이 필요하다.
4) 티아졸리딘디온(thiazolidinedione)
티아졸리딘디온 계열의 약제로 pioglitazone과 lobeglitazone이 현재 시장에서 유통되고 있고 있다. 약물기전은 peroxisome proliferator-activated receptor (PPAR)-γ 전사인자의 활성제로 작용하여 말초조직에서 인슐린의 저항성을 개선하여 혈당 강하 효과를 나타낸다[25]. 이외에도 지방조직에서 지방 합성을 증가시켜 혈중 유리지방산 농도를 감소시키고, 지방조직 내 아디포넥틴(adiponectin)의 발현을 증가시켜 간의 인슐린 민감도를 높이고 간 내 지방량을 줄여 지방간의 치료에도 일부 효용성이 입증되고 있다. 당뇨병 환자에서 인슐린 저항성 개선을 치료 목표로 하는 유일한 약제이며 이러한 작용기전으로 인하여 장기간의 사용에도 췌장기능의 소실을 최소화하는 것으로 보고되고 있다[26]. 작용기전상 저혈당을 유발하지 않아 저혈당의 위험성이 큰 뇌졸중 환자에서 매력적인 약물이며, 신장으로 배설되지 않아 신기능이 저하된 환자에게서도 사용할 수 있으나 동반될 수 있는 부종 등을 고려하여 사용하여야 한다.
티아졸리딘디온은 대규모 임상 연구를 통하여 대혈관 합병증의 발생 감소를 입증한 약물이다. 대규모 무작위 대조실험인 Prospective Pioglitazone Clinical Trial In Macrovascular Events (PROactive) 연구에서 pioglitaozone을 투여한 군에서 대조군에 비하여 이차 연구 결과인 모든 원인에 의한 사망 및 비치명적인 심근경색과 뇌졸중의 위험도(HR 0.84, 95% CI 0.72-0.98, p=0.027)가 감소되었다[27]. 또한 뇌졸중 환자만을 대상으로 한 하위 분석 연구에서 기존에 뇌졸중의 기왕력이 있었던 환자에서 pioglitazone 사용 시 뇌졸중의 발생의 감소를 확인할 수 있었다(HR 0.53, 95% CI 0.34-0.85, p=0.0085). 이러한 효과는 뇌졸중의 기왕력이 없는 환자에서는 관찰되지 않았다[28].
이러한 연구 결과를 바탕으로 최근 Insulin Resistance Intervention after Stroke (IRIS) 연구가 진행되었다[29]. 이 연구는 최근 허혈뇌졸중이나 일과성허혈발작 기왕력이 있는 환자에서 아직 당뇨병은 없지만 인슐린 저항성(Homeostasis Model Assessment of Insulin Resistance [HOMA-IR] index가 3 이상)이 높은 환자를 대상으로 pioglitazone을 투여한 연구이다. 연구 결과에서 평균 4.8년 동안 pioglitazone을 투여받은 군에서 대조군에 비하여 일차 결과인 새로운 뇌경색 및 심근경색의 발생 위험도가 감소된다는 결과(HR 0.76, 95% CI 0.62-0.93, p=0.007)를 보였다. 또한 연구 기간 중 당뇨병의 발생이 pioglitazone 투여군에서 대조군에 비햐여 50% 이상 감소(HR 0.48, 95% CI 0.33-0.69, p<0.001)되는 결과를 보였다. 이러한 연구들을 종합하여 볼 때 티아졸리딘디온이 뇌졸중 환자의 혈당 조절에서 매우 중요한 작용을 할 수 있으리라 생각된다. 당뇨병이 없는 허혈뇌졸중 환자의 50% 이상에서 인슐린 저항성이 관찰된다는 보고가 있으며, 인슐린 저항성은 단지 혈당의 증가뿐만 아니라 고혈압, 고지혈증, 혈관 내피세포 기능장애 등을 발생시킨다는 점에서 대표적인 죽경화성 질환인 허혈뇌졸중의 발생과 밀접한 관련성이 있으리라는 점은 당연한 사실일 것이다[30,31]. 따라서 뇌졸중이 동반된 당뇨병 환자에서 다른 약물에 비하여 티아졸리딘디온 계열의 약물을 우선적으로 선택할 수 있을 것이다.
그러나 티아졸리딘디온은 명확한 효과와 함께 다양한 부작용을 나타내는 약물로 실제 임상에서 많은 주의가 필요한 약물이다. 대표적인 부작용으로는 부종과 체증 증가가 있는데, 원위요세관에서 수분과 나트륨의 배설을 감소시키고 혈장량 증가를 일으켜 수분저류의 가능성이 높아 부종과 심부전을 악화시킬 수 있다. 이는 PROactive 연구에서도 확인된 내용으로 pioglitazone을 투여받은 군에서 평균 3.6 kg의 체중 증가(vs. 대조군 -0.4 kg; p<0.001) 및 심부전 악화에 의한 입원율의 증가(6% vs. 대조군 4%; p=0.007)가 확인되었다. 따라서 티아졸리딘디온은 New York Heart Association (NYHA) class III 이상의 심부전이 있는 환자에게서는 금기이며 심부전의 위험성이 높거나 부종의 가능성이 있는 신장질환 환자에서는 사용에 주의하여야 한다. 골대사에 영향을 주어 골절 위험도가 증가할 수 있으며 pioglitazone이 방광암의 발생을 높인다는 논란도 있어 방광암의 기왕력이 있거나 방광암으로 진단된 환자에게서는 사용에 주의를 기울여야 한다[27,32].
5) 알파글루코시다아제억제제(α-glucosidase inhibitor)
알파글루코시다아제는 소장에 존재하는 가수분해효소로 흡수되지 않는 다당류와 이당류를 단당류로 분해하여 단당류가 소장에서 흡수되도록 하는 역할을 한다. 알파글루코시다아제억제제는 단당류로 분해하는 알파글루코시다아제를 억제하여 탄수화물의 흡수를 지연시켜 식후 혈당을 낮추는 작용을 한다. 이 계열 약제로 acarbose, voglibose 등이 있으며 탄수화물 섭취가 많아 식후 혈당 조절이 어려운 경우 더 좋은 효과를 볼 수 있고, 작용기전상 저혈당이 적기 때문에 저혈당 위험도가 높은 환자군에서 안전하게 사용할 수 있다. 그러나 신장기능이 저하된 환자에서 장기간의 안정성에 대한 연구는 거의 없으며, 혈중 크레아티닌이 2 mg/dL 이상인 경우는 사용하지 않도록 권고하고 있다. 이외 주된 부작용은 복부 팽만, 설사, 방귀 등의 위장관 증상으로 acarbose보다는 voglibose가 알파글루코시다아제만을 좀 더 선택적으로 억제하여 소화기계 부작용이 적다. 하루 3회 식사 시 투여해야 하는 단점과 식후 혈당 개선 효과가 중등도 정도로 최근에는 사용이 적은 약물 중의 하나이다.
6) 디펩티딜펩티다아제-4억제제(dipeptidyl peptidase-4 inhibitor)
인크레틴(incretin)은 최근 발견된 위장관계 호르몬으로 십이지장 및 소장에서 분비되며 인슐린의 합성과 분비에 관여한다. 인크레틴은 gastric inhibitory polypeptide (GIP)와 glucagon-like peptide-1 (GLP-1)이 있으며 이 중 제2형 당뇨병 환자에서 정상인에 비하여 GLP-1의 혈중 농도와 활성도가 감소되어 있음이 발견되어 이를 이용한 치료법이 최근 대두되고 있다. 인크레틴은 인슐린의 분비 증가뿐만 아니라 인슐린의 합성에도 관여함이 실험실 연구에서 증명되었으며 흥미롭게도 이러한 효과는 혈중 포도당 농도에 의존적으로 작용한다. 따라서 혈당이 낮은 경우 인슐린 분비를 촉진하지 않으며 혈당이 높은 경우 인슐린 분비를 증가시키는 생리적인 작용으로 저혈당의 발생을 최소화할 수 있는 장점을 가진다. 또한 췌장의 알파세포에도 관여하여 제2형 당뇨병 환자에서 비정상적으로 증가된 글루카곤의 분비를 감소시켜 효과적인 혈당의 감소를 나타내게 된다. 이외에도 위와 소장에서 배출 속도를 늦추어 식후 혈당의 증가를 둔화시키고 시상하부에 작용하여 식욕을 감소시켜 체중을 감소시키는 부가적인 효과를 보인다[33].
디펩티딜펩티다아제-4억제제는 소장에서 분비된 인크레틴을 분해하는 디펩티딜펩티다아제-4 (dipeptidyl Peptidase-4, DPP-4) 효소를 억제하여 인크레틴의 혈중 농도를 높이는 작용기전으로 혈당 조절에 도움을 준다. 약제의 작용기전상 포도당 의존성 효과로 식후 혈당의 감소에 더 큰 효과를 보이나 글루카곤에 대한 영향으로 공복 혈당도 감소시키는 효과를 보인다. 단독 요법으로 사용되었을 때 다른 당뇨병 약물과 비슷하게 당화혈색소를 0.6-0.8% 감소시킨다. 체내 분비되는 인크레틴의 혈중 농도만 올려 위장관계의 영향이나 식욕에는 영향을 미치지 않아 체중에는 변화를 일으키지 않는다. 현재 우리나라를 포함한 세계 여러 나라에서 폭발적인 사용 증가세를 보이고 있으며 우리나라에도 9종류의 디펩티딜펩티다아제-4억제제가 출시되어 있다.
디펩티딜펩티다아제-4억제제의 출시 이후 심혈관 안정성을 평가를 위한 대규모의 전향적 무작위 대조실험이 진행되었다. The Saxagliptin Assessment of Vascular Outcomes Recorded in Patients with Diabetes Mellitus-Thrombolysis in Myocardial Infarction 53 (SAVOR-TIMI 53) 연구는 심혈관질환 발생의 위험도가 높은 당뇨병 환자를 대상으로 saxagliptin의 심혈관 안전성을 알아보고자 진행된 연구이다[34]. 결과적으로 일차 결과인 주요 심혈관사건 발생에 있어서는 대조군 대비 우월성은 보이지 않았으나 대조군에 비하여 발생률이 증가하지 않아 다른 당뇨병 약물에 비하여 안전성은 입증되었다고 할 수 있다(HR 1.00, 95% CI 0.89-1.12, p=0.99 for superiority; p<0.001 for noninferiority). 그러나 예측하지 못한 효과로 saxaliptin 투여군에서 심부전으로 인한 입원율이 대조군에 비하여 유의하게 증가하였다(HR 1.27, 95% CI 1.07-1.51, p=0.007). 비슷한 시기에 발표된 Examination of Cardiovascular Outcomes with AlogliptIn versus Standard of Care in Patients with Type 2 Diabetes Mellitus and Acute Coronary Syndrome (EXAMINE) 연구는 90일 이내 급성관상동맥증후군으로 치료한 제2형 당뇨병 환자를 대상으로 위약 대비 alogliptin의 심혈관 안전성을 알아보고자 하였다[35]. 그 결과 aloglitpin은 saxagliptin과 마찬가지로 주요 심혈관사건을 증가시키지 않았다. 그러나 이 연구에서도 마찬가지로 통계적으로 유의한 차이는 없었으나 심부전으로 인한 입원율이 증가하는 경향은 보였다(HR 1.19, 95% CI 0.90-1.58, p=0.22). 이러한 예측하지 못한 부작용이 약제군의 전체적인 효과인지 약제 고유의 효과인지 알 수는 없으나 미국식품의약국(Food and Drug Administration, FDA)에서는 심부전 환자에서는 상기 두 가지의 약제 사용을 중단하도록 권고한 상태이다. Trial Evaluating Cardiovascular Outcomes with Sitagliptin (TECOS) 연구 역시 심혈관질환 발생의 위험도가 높은 당뇨병 환자에서 위약 대비 sitagliptin의 심혈관 안전성을 조사하였고, 일차 결과인 주요 심혈관사건에 있어서 다른 연구와 마찬가지로 비열등성을 입증함으로써 심혈관계에 대한 안전성을 확인하였다(HR 0.98, 95% CI 0.88-1.09, p<0.001 for noninferiority) [36]. 그러나 앞의 두 연구와는 달리 심부전으로 인한 입원율은 증가하지 않았다(HR 1.00, 95% CI 0.83-1.20, p=0.98). 가장 최근에 발표된 CArdiovascular Safety and Renal Microvascular Outcome with Linagliptin in patients with type 2 diabetes at high vascular risk trial (CARMELINA) 연구는 linagliptin의 안정성을 알아보고자 진행된 연구로, 위 연구들과 마찬가지로 주요 심혈관사건을 증가시키지 않았으며(HR 1.02, 95% CI 0.89-1.17, p=0.74), 심부전으로 인한 입원율 또한 증가시키지 않았다(HR 0.90, 95% CI 0.74-1.08, p=0.26) [37]. 현재까지 진행된 4가지의 연구를 종합하여 볼 때 디펩티딜펩티다아제-4억제제는 심혈관계 질환을 증가시키지 않으며, 뇌졸중 발생에 있어서도 기존의 다른 약제들에 비하여 중립적인 효과를 보인다. 따라서 뇌졸중 환자에서도 효과적으로 사용될 수 있는 약물 중의 하나이며 다만 앞서 언급된 두 가지의 약물(saxagliptin, alogliptin)은 심부전이 진행된 환자에서는 사용을 중단하도록 하는 것이 좋다.
디펩티딜펩티다아제-4억제제는 인크레틴을 통하여 인슐린 분비를 증가시키지만 포도당 농도에 의존적으로 작용하므로 단독으로는 저혈당을 유발하지는 않는다. 또한 신부전이 있는 환자에게 투여하여도 농도가 비교적 안정적으로 유지되어 대부분의 약제가 사구체여과율이 60 mL/min/1.73 m2 미만인 경우 절반으로 용량을 감량하여 사용할 수 있으며, 그중 linagliptin, gemigliptin, teneligliptin은 말기 신부전 상태에서도 용량 조절 없이 사용할 수 있다는 장점이 있다. 따라서 저혈당의 위험성이 높거나 고령이나 신기능장애로 인하여 약물 선택이 어려운 뇌경색 환자에서 비교적 안전하게 사용할 수 있는 약제이다.
7) 나트륨-포도당공동수송체-2억제제(sodium-glucose co-transporter 2 inhibitor)
사구체를 통하여 여과된 포도당은 거의 대부분 재흡수되는데 이는 신장 근위세뇨관에 존재하는 나트륨-포도당공동수송체(sodium glucose cotransporter, SGLT)에 의하여 이루어지고 90% 이상이 나트륨-포도당공동수송체-2 (SGLT-2)를 통하여 이루어진다. 당뇨병 환자에서는 증가된 혈당으로 인하여 사구체로 여과되는 포도당이 많아지고 상대적으로 불필요한 포도당을 더 재흡수하게 된다. 이러한 기전을 이용하여 나트륨-포도당공동수송체-2억제제 (SGLT-2 inhibitor)는 나트륨-포도당공동수송체-2를 선택적으로 억제하여 포도당의 재흡수를 억제하고 배출을 증가시켜 혈당의 감소 효과를 보인다. 또한 포도당이 배출되면서 하루 약 288 kcal의 에너지를 소변으로 배출함으로서 평균 3 kg 정도의 체중 감소 효과를 보이고 소변의 나트륨 배설과 어우러져 혈압의 감소도 나타낸다. 또한 체내의 인슐린과 무관한 작용기전으로 저혈당을 일으키지 않는 장점이 있으며 체내 포도당 배출로 인한 포도당 독성의 감소로 인슐린의 민감도를 증가시킨다.
앞선 디펩티딜펩티다아제-4억제제와 마찬가지로 나트륨-포도당공동수송체-2억제제의 심혈관 안전성을 평가하기 위한 대규모 임상시험이 진행되었다. Empagliflozin Cardiovascular Outcome Event Trial in Type 2 Diabetes Mellitus Patients-Removing Excess Glucose (EMPA-REG) 연구는 empagliflozin의 심혈관 안정성을 알아보기 위하여 진행되었으며 당뇨병 약물로는 최초로 주요 심혈관사건의 발생을 감소시키는 결과를 보였다[38]. 연구의 일차 결과인 심혈관질환으로 인한 사망, 심근경색, 뇌졸중을 포함하는 주요 심혈관사건의 발생률이 유의하게 개선되었으며(HR 0.86, 95% CI 0.74-0.99, p=0.04), 모든 원인에 의한 사망률 또한 유의하게 감소되었다(HR 0.68, 95% CI 0.57-0.82, p=0.001). 이러한 효과는 심부전으로 인한 입원율의 감소가 주된 원인이었을 것으로 평가되며(HR 0.65, 95% CI 0.50-0.85, p=0.002), 심근경색이나 뇌졸중은 발생은 오히려 약간 증가하는 경향이 관찰되었다. Canagliflozin Cardiovascular Assessment Study (CANVAS) 연구는 같은 나트륨-포도당공동수송체-2억제제 계열인 canagliflozin의 심혈관계 안정성을 알아보고자 하였고 위 연구와 마찬가지로 주요 심혈관계 사건의 발생이 유의하게 감소되었으며(HR 0.86, 95% CI 0.75-0.97, p=0.02), 심부전으로 인한 입원율의 감소가 두드러지게 관찰되었다(HR 0.67, 95% CI 0.52-0.87) [39]. 그러나 심근경색이나 뇌졸중의 발생에 있어서 각각 11%, 13% 감소되는 경향을 보였으나 통계적인 유의성은 관찰되지 않았다. Dapagliflozin Effect on Cardiovascular Events (DECLARE) 연구는 dapagliflozin의 심혈관 안정성을 평가하기 위하여 시행된 연구로 주요 심혈관사건의 발생이 유의하게 감소되지는 못하였으나(HR 0.93, 95% CI 0.84-1.03, p=0.17) 심혈관질환으로 인한 사망이나 심부전에 의한 입원을 유의하게 감소시켰다(HR 0.83, 95% CI 0.73-0.95, p=0.005) [40].
위의 대규모 연구들에 대한 결과를 보면 나트륨-포도당공동수송체-2억제제가 전체적인 심혈관질환의 발생에 긍정적인 작용을 할 것이라고 생각할 수 있으나 죽경화성 심혈관계 질환에 대한 부분을 따로 분석하였을 때 좀 더 세심한 관찰이 필요하다. 최근의 메타분석에서는 나트륨-포도당공동수송체-2억제제의 사용시 비치명적 뇌졸중 유병률이 의미 있게 증가한다고 보고하였다(HR 1.30, 95% CI 1.00-1.68, p=0.049) [41]. SGLT-2 억제제의 삼투성 이뇨 작용에 의하여 혈액이 농축되면서 뇌졸중의 위험성이 증가할 수 있다는 가설도 제시되었으나 이후 진행된 EMPA-REG 연구의 하위분석에서 뇌졸중의 빈도는 증가하지 않았다. 따라서 뇌졸중 환자에서의 나트륨-포도당공동수송체-2억제제 사용에 대한 구체적인 임상 연구가 필요할 것으로 생각된다.
중증의 신장애가 있는 경우에는 효과가 감소하므로 사구체여과율이 60 mL/min/1.73 m2 (일부 약제는 45 mL/min/1.73 m2) 미만이면 사용하지 않고, 75세 이상에서는 탈수 위험성으로 권장하지 않는다. 단점으로는 소변으로 포도당 배설이 증가하기 때문에 요로 생식기 감염의 기회가 증가된다는 것이나 대부분 임상적으로 큰 문제를 일으키는 경우가 드물며 일반적인 항생제 및 항진균 치료에 잘 치료되어 약제를 중단하는 경우는 드물다. 나트륨-포도당공동수송체-2억제제를 복용하는 환자에서 당뇨병케톤산증이 발생하는 경우가 보고되었고 특히 혈당이 정상인 경우에도 케톤산증이 발생할 수 있어 이에 대한 주의가 필요하다.
8) 글루카곤유사펩티드-1유사체(glucagon-like peptide-1 receptor agonist)
글루카곤유사펩티드-1유사체는 디펩티딜펩티다아제-4억제제와 함께 인크레틴을 기반으로 하는 약물 요법으로 유전자 재조합을 통하여 합성된 제제이다. 따라서 본 제제의 사용시 글루카곤유사펩티드-1의 혈중 농도가 매우 증가하게 되며 이에 따라 혈당의 감소 효과 및 앞서 언급된 인크레틴의 다양한 효과가 나타나게 된다. 펩타이드 호르몬인 이유로 경구 약제가 아닌 주사제로 피하로 투여하는 방식으로 사용하게 되며, 하루 1-2회 투여하는 속효성 형태와 1주일에 1번 투여하는 지속형 형태로 분류된다. 혈당 강하 효과는 대개 당화혈색소를 1% 이상 감소시켜 경구 약제보다 좋은 효과를 보이며 공복 혈당과 식후 혈당 모두에 효과를 보인다. 혈당 강하 효과 이외에도 입맛을 감소시키고 위장관계의 배출 속도를 늦추어 2-3 kg의 체중 감소 효과를 보이고, 이 약물 역시 작용기전상 저혈당의 발생률이 매우 낮다.
본 약제 역시 심혈관 안정성을 증명하기 위한 대규모 임상 연구가 진행되었으며 일부 연구에서 긍정적인 효과가 입증되었다. Liraglutide Effect and Action in Diabetes: Evaluation of Cardiovascular Outcome Results (LEADER) 연구는 이전에 심혈관질환이 있었거나 심혈관 위험도가 높은 제2형 당뇨병 환자를 대상으로 liraglutide의 심혈관 안정성을 알아보고자 한 연구이다[42]. Liraglutide 사용군에서 주요 심혈관사건의 발생이 대조군 대비 13% 유의하게 감소되었으며(13.0% vs. 14.9%; HR 0.87, 95% CI 0.78-0.97, p=0.01) 모든 원인에 의한 사망 발생 역시 15% 유의하게 감소되었다(8.2% vs. 9.6%; HR 0.85, 95% CI 0.74-0.97, p=0.02). 비치명적인 심근경색이나 뇌졸중 발생은 각각 12%, 11% 감소되는 경향을 보였으나 통계적인 유의성은 없었다. 뒤를 이은 Trial to Evaluate Cardiovascular and Other Long-term Outcomes with Semaglutide in Subjects with Type 2 Diabetes (SUSTAIN-6) 연구는 semaglutide의 심혈관 안정성을 알아보고자 하였고, 앞선 연구와 마찬가지로 대조군 대비 주요 심혈관사건의 발생이 26% 감소되었으나(6.6% vs. 8.9%; HR 0.74, 95% CI 0.58-0.95, p=0.02) 사망률에 있어서는 대조군과 의미 있는 차이를 보이지는 않았다[43]. 비치명적인 심근경색의 발생률 또한 양 군에서 의미 있는 차이를 보이지 않았으나 비치명적인 뇌졸중의 발생률은 의미 있게 감소되었다(1.6% vs. 2.7%; HR 0.61, 95% CI 0.38-0.99, p=0.04). 이러한 심혈관 보호 효과를 토대로 현재 미국당뇨병학회와 유럽당뇨병학회에서 죽경화성 심혈관질환이 있는 당뇨병 환자에서 메트포르민 단독으로 혈당 조절이 되지 않는 경우 2차 약제로 우선적으로 고려하도록 권고하고 있으나 아직까지 우리나라에서는 보험급여의 문제로 인하여 초기 당뇨병 환자에서 사용하기는 힘든 것이 사실이다.
대표적인 부작용으로는 소화기 증상으로 구역, 구토 및 설사 등의 증상이 발생할 수 있으며 대개 초기 사용시 25% 정도의 환자에서 발생한다. 다행히 이러한 부작용은 주사 횟수가 늘어나고 시간이 지남에 따라 줄어드는 것으로 보고되고 있으며 약제 중단으로 이어지는 경우는 많지 않다. 그 외 췌장염의 우려나 갑상선암의 발생이 실험실 연구에서 보고되었으나 아직까지 실제 임상 연구에서는 발생하지 않았다. 약물의 작용기전상 저혈당의 발생 가능성이 매우 낮으며 2-3개월 사용시 2-3 kg의 체중 감소 효과를 보인다.
9) 인슐린(insulin)
제2형 당뇨병은 시간이 지나면서 점차적인 베타세포 기능의 저하와 인슐린 분비 저하가 오게 되어 결국 인슐린 치료를 필요로 하는 경우가 많다. 일반적으로 인슐린은 고혈당의 증상이 지속될 때 또는 식사 요법과 경구 혈당 강하제로 조절이 안 되는 경우 사용할 수 있다. 인슐린 치료에서 제일 생리적인 방법은 기저 인슐린과 함께 매 식전 초속효 인슐린을 주사하는 방법이지만 하루에 여러 번 투여 받아야 하는 불편함이 있어 지속형 인슐린과 경구 혈당제를 복용하거나 필요하다면 초속효성을 1-2회 추가하는 방법이 있다.
인슐린의 심혈관 안전성을 보기 위한 연구로는 Outcome Reduction with an Initial Glargine Intervention (ORIGIN) 연구가 있다[44]. ORIGIN 연구는 초기 당뇨병 환자를 대상으로 진행되어 glargine을 사용하여 공복 혈당을 95 mg/dL 이하로 조절한 군과 인슐린을 사용하지 않는 표준 치료군으로 무작위 배정하여 진행하였다. 결과적으로 주요 심혈관사건의 발생이 대조군과 비교하여 통계적으로 유의하게 감소하거나 증가하지 않았으며(HR 1.02, 95% CI 0.94-1.11, p=0.63) 뇌경색의 발생 단독으로도 유의한 결과를 얻을 수 없었다(HR 1.03, 95% CI 0.89-0.21, p=0.69).
인슐린의 제일 큰 문제점은 저혈당에 노출되기 쉽다는 것이다. 뇌경색 발생 이후에 스스로 관리하기 어려운 환자에게 인슐린을 스스로 맞는 일은 매우 어려운 일이다. 저혈당에 빠지지 않도록 규칙적인 식사습관을 유지해야 하면서 자가 혈당을 확인하는 방법이 필요하다. 환자뿐만 아니라 보호자에게도 인슐린 투여 및 당뇨 교육을 시행하는 것이 저혈당을 예방하는 길이다.
3. 당뇨병 약제의 보험급여 기준
당뇨병 약제의 사용에서 어려운 점 중의 하나는 바로 보험급여의 기준이 매우 복잡하다는 점이다. 또 다른 만성 질환인 고혈압이나 고지혈증의 약제 보험급여와는 달리 약제마다 서로 다른 보험 급여 기준을 가지고 있으며, 약제의 급여 사항과 허가 사항이 각기 다르기 때문에 삭감을 피하기 위해서는 이에 대한 내용을 숙지하여야 한다. 그리고 다음 내용은 현재까지의 당뇨병 약물에 대한 보험급여 기준을 정리해 보았다.
1) 단독 투여
다음의 하나에 해당하는 경우 메트포르민 단독 투여를 인정하고, 메트포르민 투여 금기 환자 또는 부작용으로 메트포르민을 투여할 수 없는 경우에는 다른 계열 약제의 단독 투여를 인정하며(글루카곤유사펩티드-1유사체 제외), 이 경우 의사의 투여 소견을 첨부해야 된다.
- 다 음 -
가) 당화혈색소(HbA1C) ≥6.5%
나) 공복 혈장 혈당 ≥126 mg/dL
다) 당뇨의 전형적인 증상과 임의 혈장 혈당 ≥200 mg/dL
라) 75 g 경구 당부하검사 후 2시간 혈장 혈당 ≥200 mg/dL
2) 2제 투여
(1) 단독 요법으로 2-4개월 이상 투약하여도 다음의 하나에 해당하는 경우 다른 기전의 당뇨병 치료제 1종을 추가한 병용 요법을 인정한다.
- 다 음 -
가) 당화혈색소(HbA1C) ≥7.0%
나) 공복 혈당 ≥130 mg/dL
다) 식후 혈당 ≥180 mg/dL
(2) 당화혈색소(HbA1C) ≥7.5% 경우에는 메트포르민을 포함한 2제 요법을 처음부터 인정함. 메트포르민 투여 금기 환자 또는 부작용으로 메트포르민을 투여할 수 없는 경우에는 설폰요소제 약제를 포함한 2제 요법을 처음부터 인정하며, 이 경우 투여 소견을 첨부하여야 한다.
(3) 인정 가능 2제 요법은 Fig. 1과 같다.
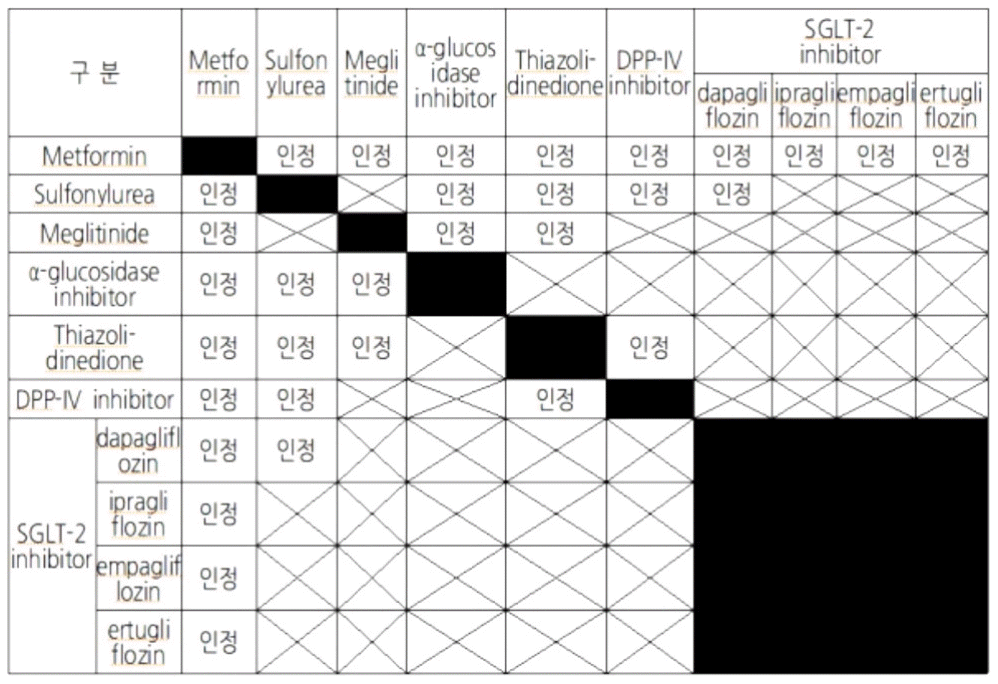
Available combination therapy of oral antihyperglycemic agents in patients with type 2 diabetes mellitus. DPP-IV inhibitor; dipeptidyl peptidase-IV inhibitor, SGLT-2 inhibitor; sodium-glucose co-transporter 2 inhibitor.
(4) 2제 요법 투여 대상으로 2제 요법 인정 가능 성분 중 1종만 투여한 경우도 인정한다.
3) 3제 요법
2제 요법을 2-4개월 이상 투여하여도 당화혈색소가 7% 이상인 경우에는 다른 기전의 당뇨병 치료제 1종을 추가한 병용 요법을 인정함. 단, 2제 요법에서 인정되지 않는 약제의 조합이 포함되어서는 아니 된다. 다만 메트포르민과 설폰요소제 그리고 일부 나트륨-포도당공동수송체-2억제제(dapagliflozin, empagliflozin)의 3제 조합은 인정한다.
4) 글루카곤유사펩티드-1유사체는 다른 경구 약제와는 다른 독립적인 급여 기준을 가지고 있다
(1) 경구제와 병용 요법
메트포르민과 설폰요소제 계열의 약제 병용 투여로 충분한 혈당 조절을 할 수 없는 환자 중 체질량지수(body mass index, BMI) ≥25 kg/m2 또는 인슐린 요법을 시행할 수 없는 환자에서 투여 가능하다.
(2) 인슐린과 병용 요법
기저 인슐린(인슐린 단독 또는 메트포르민 병용) 투여에도 당화혈색소가 7% 이상인 경우 기저 인슐린과 글루카곤유사펩티드-1유사체의 병용(메트포르민 병용 가능)을 인정한다.
5. 당뇨병 치료 가이드라인
1) 대한당뇨병학회의 약물 치료 가이드라인
많은 학회와 단체에서 당뇨병 약물 치료에 대한 가이드라인을 제정하고 실제 임상에서 이러한 기준을 많이 따르고 있으며 대한 당뇨병학회에서도 역시 주기적으로 당뇨병에 대한 진료지침을 개정하여 발표하고 있다(Fig. 2). 대한당뇨병학회에서 지정한 우리나라 당뇨병 환자의 혈당 조절 목표는 당화혈색소 6.5% 이내이나 환자의 상태와 병발 질환 등에 따라 개별화할 수 있다. 일반적으로 새로 진단된 제2형 당뇨병 환자는 운동과 식이조절과 함께 특별한 금기사항이 없다면 메트포르민 단독 요법을 바로 시작할 수 있도록 한다. 이는 생활습관 개선만으로 혈당 조절 목표를 유지하는 환자는 실제 5% 미만이라는 보고가 있기 때문이다. 메트포르민의 금기증이나 부작용이 있을 경우 환자 상태에 따라 다른 계열 약제로 단독 요법을 사용할 수 있다. 만일 초기 당화혈색소가 7.5% 이상인 경우 초기부터 서로 다른 두 가지의 약물 병용 요법을 시행할 수 있다. 초기 단독 요법으로 3개월 이내 목표 혈당에 도달하지 못한 경우 약물 용량을 증량하거나 2제 병합 요법을 고려할 수 있으며, 이 경우 대개 초기 약제에 서로 다른 기전의 약제를 병합하는 것이 일반적이다. 이때 2차 약제의 선택으로는 약물의 효과, 저혈당의 위험성, 체중에 대한 효과, 심혈관계에 대한 영향 등을 고려하도록 하였고 이와 함께 개별적인 환자의 특성을 반드시 고려하여야 하겠다. 2제 병합 요법으로도 3개월 이내 혈당 조절 목표에 도달하지 못하는 경우 3제 병합 요법을 시행할 수 있다. Fig. 2에서 약물의 개개적인 특성을 항목에 따라 막대 그래프로 표시하였다.
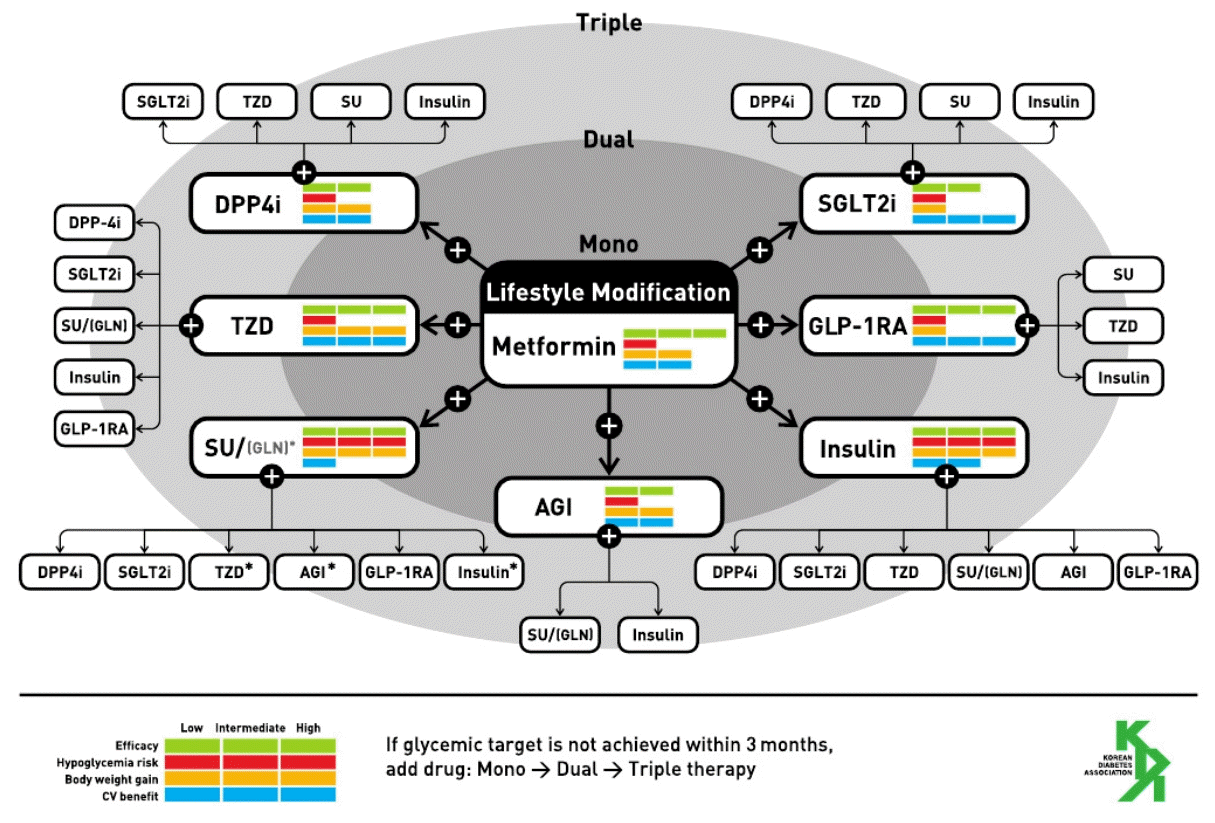
Antihyperglycemic therapy algorithm for adult patients with type 2 diabetes mellitus by The Korean Diabetes Association [45]. SGLT2i; sodium-glucose co-transporter 2 inhibitor, TZD; thiazolidinedione, SU; sulfonylurea, DPP4i; dipeptidyl peptidase-4 inhibitor, GLN; glinide (meglitinide), GLP-1RA; glucagon-like peptide-1 receptor agonist, AGI; α-glucosidase inhibitor. *GLN can be used as dual therapy with metformin, TZD, AGI, or insulin or can be used as triple therapy with metformin and AGI, metformin and TZD or metformin and insulin.
2) 미국당뇨병학회와 유럽당뇨병학회의 권고안
2018년 미국당뇨병학회(American Diabetes Association, ADA)와 유럽당뇨병학회(European Association for the Study of Diabetes, EASD)에서 함께 공동으로 당뇨병 약물 치료지침에 대한 권고안을 발표하였다(Fig. 3) 이에 대한 내용을 보면 일단 환자의 특성에 따라 매우 선별적인 알고리즘을 가지고 있다는 점이다. 특히 최근에 발표된 당뇨병 약물들의 심혈관 안전성 연구 결과들에 따른 내용들을 강조하였다. 초기 진단된 환자에서 생활습관 개선과 함께 메트포르민을 사용하는 부분은 그대로이나 이후 약제의 병용 요법을 시행할 때 우선 환자의 심혈관질환을 우선적으로 생각하여 환자가 죽경화성 심혈관질환을 가지거나 심부전, 만성 신부전 등을 가지고 있는 경우 글루카곤유사펩티드-1유사체나 나트륨-포도당공동수송체-2 억제제를 우선적으로 선택하도록 하였다. 이러한 질환이 없는 경우라면 저혈당을 최소화할 수 있는 약제를 우선적으로 선택하도록 하였고, 다음 단계로는 체중을 감소시킬 수 있는 약물 그리고 약제의 가격 등을 고려하도록 하였다. 이 알고리즘을 보면 심혈관질환의 중요성을 매우 강조한 것으로 보이며 이는 당뇨병 환자의 주된 합병증이나 사망 원인이 바로 심혈관질환이기 때문이다. 또한 저혈당에 따른 위험성에 대한 자료들이 최근 많이 보고되고 있어 최대한 저혈당을 감소시키고자 하였고, 이와 마찬가지로 최근 증가되는 비만한 당뇨병 환자를 목표로 한 체중 감소가 가능한 약제 선택을 하도록 권고한 것을 알 수 있다. 결국 혈당 조절 자체도 중요하지만 환자의 특성을 잘 고려하여 약물 선택을 하는 것이 이에 못지 않게 중요하다는 점이 강조되고 있다.
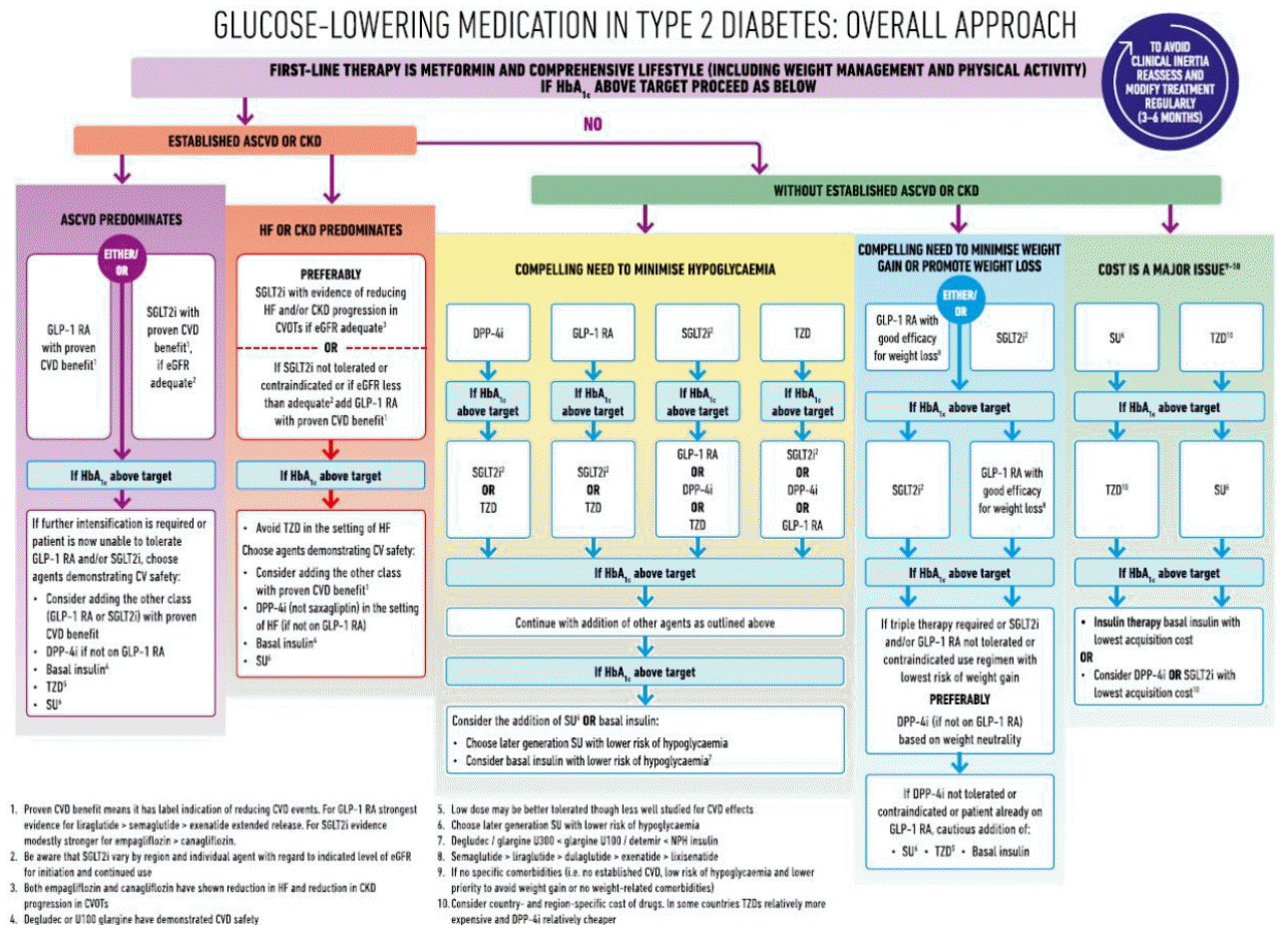
Management of hyperglycemia in type 2 diabetes; a consensus guideline by the American Diabetes Association and the European Association for the Study of Diabetes [15]. GLP-1 RA; glucagon-like peptide-1 receptor agonist, CVD; cardiovascular disease, SGLT2i; sodium-glucose co-transporter 2 inhibitor, eGFR; estimated glomerular filtration rate, HF; heart failure, CKD; chronic kidney disease, CVOT; cardiovascular outcome trial, CV; cardiovascular, DPP4i; dipeptidyl peptidase-4 inhibitor, TZD; thiazolidinedione, SU; sulfonylurea.
6. 당뇨병의 치료 목표 및 모니터링
당뇨병으로 인한 미세혈관 합병증 및 대혈관 합병증의 위험도를 감소시키기 위해서는 적극적인 혈당 조절이 필요하다. 대한당뇨병학회에서 권고한 제2형 당뇨병의 혈당 조절 목표는 식전, 식후 2시간, 당화혈색소를 기준으로 하며, 일반적으로 식전 혈당 80-130 mg/dL, 식후 2시간 혈당 180 mg/dL 미만, 당화혈색소 6.5% 미만으로 한다[45]. 그러나 중증 저혈당의 병력 또는 진행된 미세혈관 및 대혈관 합병증을 가지고 있거나, 기대여명이 짧거나, 나이가 많은 환자에게서는 저혈당 등 부작용 발생 위험을 고려하여 혈당 조절 목표를 개별화한다. 당화혈색소는 3개월에 한 번씩 측정하는 것을 권고하나 혈당 변화가 심하거나, 최근에 약제를 변경하였거나, 철저한 조절이 필요할 경우는 더 자주 측정할 수 있다. 혈중 지질검사(고밀도지단백콜레스테롤, 저밀도지단백콜레스테롤, 총콜레스테롤)는 매년 측정해야 하며 심혈관질환이 있거나 고위험군은 저밀도지단백콜레스테롤을 70 mg/dL 미만으로 조절하고 이외의 환자는 100 mg/dL 미만으로 조절해야 한다. 소변 알부민/크레아티닌 비, 혈청 크레아티닌은 매년 측정해야 하며, 3개월 이상 소변 알부민/크레아티닌 비가 30 mg/g 이상이거나 사구체여과율이 60 mL/min/1.73 m2 미만인 경우는 당뇨병성신증을 고려해야 하며, 진단 시 안지오텐신전환효소억제제 또는 안지오텐신Ⅱ수용체차단제를 사용해야 한다. 당뇨신경병증 선별검사로 설문조사(미시간신경병증선별도구), 10 g 모노필라멘트검사, 진동감각검사가 있고 매년 시행하여야 하며, 당뇨말초신경병증으로 진단 시 통증을 줄이고 삶의 질을 높이기 위하여 약물 치료를 고려한다. 당뇨망막병증 확인을 위하여 매년 망막 주변부를 포함한 안저검사 및 포괄적인 안과검진을 시행해야 하며 당뇨망막병증이 의심되는 경우 안과 전문의에게 의뢰한다.
결 론
최근 수년간 당뇨병의 약물 치료 요법은 많은 변화를 거듭해 왔다. 특히 새로운 약제들의 대두와 이의 심혈관 안전성에 대한 대규모 임상 연구들은 당뇨병 약물을 선택할 때 매우 중요한 부분을 차지하고 있다. 이러한 부분을 요약해 보자면 우선 당뇨병의 주된 사망 원인인 심혈관질환에 대한 약물의 영향을 매우 중요시한다는 것이다. 이와 함께 저혈당과 체중에 대한 영향 그리고 병발 질환에 대한 영향을 우선적으로 고려해야 한다. 이는 혈당의 중요성뿐만 아니라 환자의 최종적인 결과를 중시하고 이를 효과적으로 예방하고자 하는 노력이 많은 부분 기여하였을 것으로 생각된다.
주요 심혈관질환 중의 하나인 뇌졸중은 당뇨병 환자에서도 이환율과 사망률의 많은 부분을 차지하는 중요한 질환이다. 그러나 아직까지 당뇨병 환자에서 뇌졸중만을 목표로 한 연구는 많지 않다. 현재까지 진행된 심혈관 안전성 연구를 토대로 살펴보면 메트포르민은 뇌졸중 환자에서도 우선적인 1차 치료 약제로 사용될 수 있다. 다만 뇌졸중 환자가 고령이거나 식이 조절을 잘 못하는 경우가 많고 신장질환을 동반하는 경우가 적지 않아 이를 잘 고려하여야 한다. 티아졸리딘디온 계열의 약제는 대규모 임상 연구를 통하여 뇌졸중 환자의 이차 예방에 우수한 효과를 보여 뇌졸중 환자에서 좋은 선택이 될 수 있을 것으로 생각된다. 그러나 이 약제의 부작용인 부종이나 체중 증가 그리고 심부전의 발생이 우려되는 환자에서는 사용을 조심해야 한다. 최근 개발된 약제인 디펩티딜펩티다아제-4억제제는 심혈관질환의 감소 효과를 보이지는 않았으나 저혈당이 매우 적고 신장질환 환자에서도 안전하게 사용할 수 있는 장점이 있다. 글루카곤유사펩티드-1유사체나 나트륨-포도당공동수송체-2억제제는 심혈관사건을 감소시키는 약제로 가장 기대되는 약제이다. 그러나 다양한 임상양상을 보이는 뇌졸중 환자에서 이러한 약제의 사용을 일반화할 수는 없을 것이며 장단점을 잘 고려하여 사용해야 할 것이다.
결론적으로 대부분의 당뇨병 환자에서 혈당 조절은 한 가지의 약제만으로 효과적으로 이루어지기는 매우 힘들다. 따라서 환자의 연령, 당뇨병의 유병 기간, 동반 질환, 약제의 부작용 등을 고려하여 효과적인 조합을 찾아내는 것이 당뇨병 환자에게는 무엇보다도 중요하다. 특히 뇌졸중 환자는 더욱 다양한 임상양상으로 약물 선택이 어려울 가능성이 높다. 본문에 소개된 약물 및 이에 대한 내용을 토대로 뇌졸중 환자에서 좀 더 효과적이고 알맞은 당뇨병의 치료가 이루어지기를 고대하며, 특히 뇌졸중이 동반된 당뇨병 환자에서 좀 더 효과적인 조합을 찾기 위한 임상 연구들이 진행되기를 기대한다.
