뇌졸중 이후의 이상지혈증의 관리
Management of Dyslipidemia after Stroke
Article information
Trans Abstract
Dyslipidemia is a major risk factor for stroke, following hypertension, diabetes, and smoking. Treatment of dyslipidemia is important for the prevention and treatment of various vascular diseases, including stroke, coronary artery disease, and peripheral vascular disease. Statins, ezetimibe, and proprotein convertase subtilisinkexin type 9 (PCSK9) inhibitors have been shown to reduce the risk of stroke and cardiovascular disease in previous studies. When prescribing dyslipidemia drugs for secondary prevention of stroke, the combination, type, and dose of dyslipidemia drugs should be appropriately selected according to the patient's comorbidity and stroke subtype. In the case of statins, highintensity statin administration should be considered, but it is essential to take into account side effects, comorbidities, and individual characteristics of each patient. If the target low density lipoproteincholesterol level is not reached or inappropriate drug dosing due to the side effects of statins, ezetimibe or a PCSK9 inhibitor may be considered. Finally, statin discontinuation due to improper judgment may be detrimental to the patient in the longterm view.
서 론
이상지혈증은 허혈뇌졸중의 위험을 28%까지 증가시킨다[1]. 이상지혈증은 고혈압, 당뇨병, 흡연에 이은 뇌졸중의 주요 위험인자이며, 뇌졸중을 비롯한 관상동맥질환, 말초혈관질환 등 여러 혈관질환들의 예방 및 치료에 있어 중요한 위험인자이다[1,2].
혈액내 지질과 뇌졸중(허혈뇌졸중 및 뇌내출혈)과의 관계에 대한 연구는 현재도 활발히 진행되고 있다. 총콜레스테롤은 주로 저밀도 지단백콜레스테롤(low density lipoprotein-cholesterol, LDL-C)과 고밀도지단백콜레스테롤(high density lipoprotein-cholesterol, HDL-C)로 구성된다: 총콜레스테롤(total cholesterol, TC) = LDL-C+HDL-C+중성지방(triglyceride [TG])/5. 이러한 TC, LDL-C, HDL-C, TG 등의 지질들은 뇌졸중의 유형 및 발병기전에 다양한 영향을 준다고 알려져 있다. 예를 들면 TC는 허혈뇌졸중과의 연관성은 높지 않으나 뇌내출혈 발생 위험성과는 역상관관계가 있다는 보고가 있으며, 반면 높은 HDL-C는 허혈뇌졸중 발생에 대해 일종의 보호역할을 한다는 연구 결과도 있다. TG와 뇌졸중의 위험성에 대해서도 여러 보고가 있다. TG는 죽상경화증 및 죽상혈전증(atherothrombosis)을 촉발시키는 잔류 콜레스테롤 입자 증가의 표지자이기도 하다[1,3-5].
LDL-C는 뇌졸중 위험을 예측하는 가장 유용한 혈중지질표지자이다[6]. 허혈뇌졸중의 위험성은 LDL-C의 증가와 밀접하게 연관되어 있으며, 특히 이러한 연관성은 대혈관 죽상경화증 아형에서 두드러진다. 반면에 스타틴 제제를 비롯한 LDL-C를 낮추는 요법이나 약제들은 뇌졸중 발생의 위험성을 감소시킨다. 최근의 가이드라인들 모두 소위 “the lower is the better”를 지향하여 뇌졸중 발생 및 재발 방지를 위해 LDL-C를 낮추는 것을 권장하거나 고려할 수 있음을 기술하고 있다[7-10]. 또한 기존 연구들의 메타분석들에서 스타틴은 뇌졸중 및 심뇌혈관질환의 예방에 효과가 있음이 밝혀졌으며, 특히 질병이 없는 고위험군 환자에서도 LDL-C를 적절하게 조절하는 것이 향후 심뇌혈관질환 발생 위험을 감소시킬 수 있음이 입증되었다[11-13].
한편, 스타틴이 LDL-C를 강력하게 낮추고 뇌졸중 위험을 감소시키는 것은 여러 연구에서 입증되었지만 최대강도의 스타틴 투여에도 불구하고 뇌심혈관사건 발생의 위험성이 여전히 존재할 수 있다[3,14-17]. 이러한 문제의 해결을 위해 스타틴에 부가적으로 사용할 수 있는 약제인 에제티미브와 전구단백질 전환효소 proprotein convertase subtilisin-kexin type 9 (PCSK9) 억제제가 제시되고 있다.
본 종설에서는 1) 이상지혈증 약제 중 스타틴, 에제티미브, PCSK9 억제제의 뇌졸중에 대한 근거, 2) 뇌졸중의 아형에 따른 이상지혈증 관리에 대해 고찰해보고자 한다.
본 론
1. 스타틴(statin)
The Stroke Prevention by Aggressive Reduction in Cholesterol Levels (SPARCL) trial을 비롯하여 여러 연구에서 뇌졸중에서 스타틴 투여의 이점이 입증된 바 있다. 스타틴은 뇌졸중 환자의 2차 예방을 위한 1차 치료제이다[14,17-21]. 스타틴은 β-hydroxy β-methy lglutaryl-CoA (HMG-CoA) 환원효소를 억제하고, 주로 LDL-C 감소를 통해 혈관질환 발생의 위험성을 낮추며, 최대강도의 스타틴은 LDL-C 수치를 기저치 대비 55-60% 감소시킨다[8,22,23]. 최근의 가이드라인들은 LDL-C를 적극적으로 낮추는 것을 권장하고 있다[7-10,22-24]. 가이드라인에서 제시하는 바를 종합하면 뇌졸중 환자에서는 최대 내약용량의 스타틴을 우선적으로 그리고 가급적 빠르게 투약하는 것이 권장된다.
스타틴은 LDL-C 감소효과 이외에도 여러 가지 다표현형발현(pleiotropic)효과들이 있는데, 혈관내피세포 기능 호전, 산화질소 생체이용률 향상, 항산화효과, 염증반응 억제, 동맥경화반의 안정 등이 있다(Fig. 1) [25-27]. 이러한 다표현형발현효과들은 뇌졸중 환자에서 스타틴 사용이 도움된다는 근거로서 활용되고 있다.
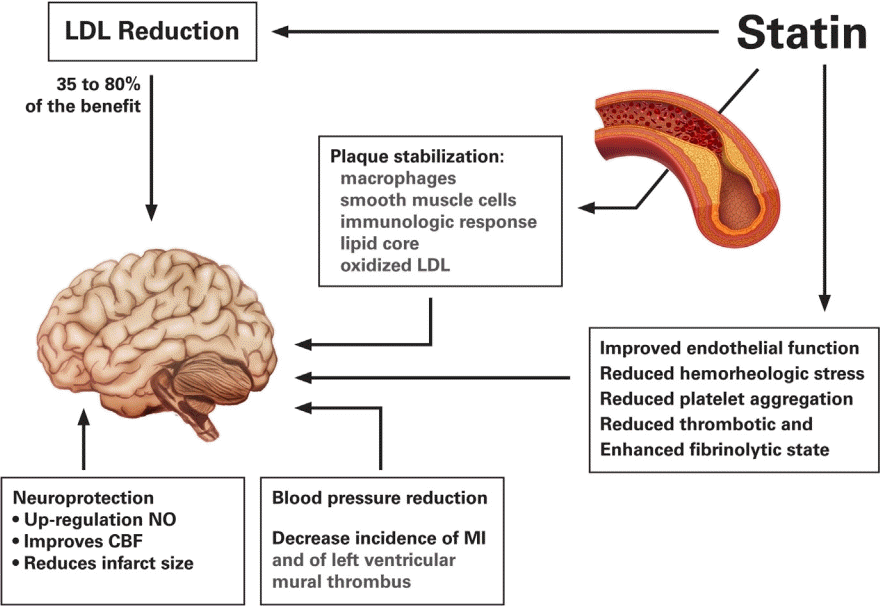
Beneficial effect of statin. Statin has pleiotropic effects such as improvement of vascular endothelial cell function, improvement of nitric oxide bioavailability, antioxidant effect, inhibition of inflammatory response, and stabilization of atherosclerotic plaques. LDL; lowdensitylipoprotein, NO; nitric oxide, CBF; cerebral blood flow, MI; myocardial infarction.
스타틴은 뇌졸중 발병 전, 즉 뇌졸중 환자에서 스타틴을 질병 발생 전에 복용하고 있었던 경우 뇌졸중의 예후가 좋았다는 연구 결과가 있으며 예후뿐만 아니라 뇌경색의 크기나 곁순환의 유지 또는 발달 등과도 유의하게 연관되어 있음이 확인되었다[28,29].
급성뇌졸중 환자에서 스타틴 투여에 대한 연구에서는 허혈뇌졸중 발생 2일 이내의 환자를 대상으로 로수바스타틴(rosuvastatin) 20 mg과 위약을 비교한 Effects of Very Early Use of Rosuvastatin in Preventing Recurrence of Ischemic Stroke trial에서 로수바스타틴 투여군에서 출혈변환이 상대적으로 적게 발생하였다[30]. 혈전용해 치료를 받은 환자를 대상으로 한 관찰 연구에서 스타틴 투여는 향후 좋은 예후와 연관되어 있었으며, 특히 고강도이거나 조기 투여 시에 더 예후가 좋았다[31]. 또한 고강도, 조기 투여에도 불구하고 출혈변환이나 뇌내출혈의 위험성이 증가되지 않았다[32-34]. 최근 연구 중 Treat Stroke to Target (TST) trial은 대한민국과 프랑스에서 시행된 임상시험으로, 죽상경화를 동반한 뇌졸중에서 LDL-C 수치 조절의 목표를 70 mg/dL 미만과 70-100 mg/dL로 나누어 양 군에서 심뇌혈관질환 발생 위험성을 확인한 연구이다. 이 연구에서는 70 mg/dL군에서 뇌내출혈 발생의 위험성은 유의하게 증가시키지 않으면서 심뇌혈관질환 발생 위험성은 70-100 mg/dL군보다 낮았다[35]. 따라서, 급성뇌졸중 환자, 혈전용해 치료를 받은 뇌졸중 환자, 2차 예방이 필요한 뇌졸중 환자 모두에서 특별한 금기증이 없다면 고강도 스타틴을 가급적 빠르게 투여하는 것이 합리적이라 할 수 있다[33,34,36].
스타틴 투여시 발생하는 대표적인 부작용으로는 당뇨병 발생, 근육증상, 간독성 등이 있다.
1) 당뇨병 발생
스타틴은 용량과 비례하여 당뇨병 발생의 위험성을 높이며, 주로 기존 당뇨병의 위험도가 높은 군에서 발생한다[37]. 스타틴은 인슐린저항성을 악화시켜 당뇨병 발생에 영향을 미치는데, 그 기전은 HMG CoA 환원효소억제에 따른 유리지방산의 변화, 췌장의 베타세포 기능저하 등으로 생각된다[37]. 이러한 보고에도 불구하고 스타틴 투여시 심뇌혈관질환 발생의 위험성을 낮추는 효과가 당뇨병 발생 위험성보다 훨씬 크기 때문에 당뇨병 발생의 위험성 때문에 스타틴 투여를 주저할 이유는 없다[22,23,37]. 여러 연구에서 스타틴 종류별 당뇨병 발생 위험성에 차이가 있음을 보고하기도 하였으나[38], 뇌졸중 환자를 대상으로 한 무작위 배정 연구를 통하여 스타틴 약제별 비교를 통하여 입증된 부분은 아니기 때문에 좀 더 연구가 필요하다. 스타틴이 혈당을 높이는 정도는 대상자의 위험인자, 스타틴의 종류 및 강도에 따라 차이가 있다. 당뇨병이 없는 환자에서는 스타틴을 복용시 3 mg/dL 증가시킨다는 결과가 있다[39]. 당뇨병이 이미 있는 환자에서는 아토르바스타틴(atorvastatin) 및 로수바스타틴이 당화혈색소를 약 0.3% 정도 증가시켰다[40]. 스타틴 종류별 당뇨병 발생 위험에 대해 메타분석을 시행하였을 때에 타 스타틴에 비해 피타바스타틴(pitavastatin)이 상대적으로 당뇨병 발생 위험이 적었다(Fig. 2) [41-43]. 당뇨병 발생에 대해 민감한 환자나 의사가 판단하였을 때 당뇨병 발생이 중요한 이슈라면 스타틴의 강도를 낮추고 에제티미브 복합제를 병용하는 방법을 고려해볼 수도 있다. PCSK9 억제제는 현재까지 당뇨병 발생과 연관성이 있다는 연구 결과가 없다.
2) 근육 증상
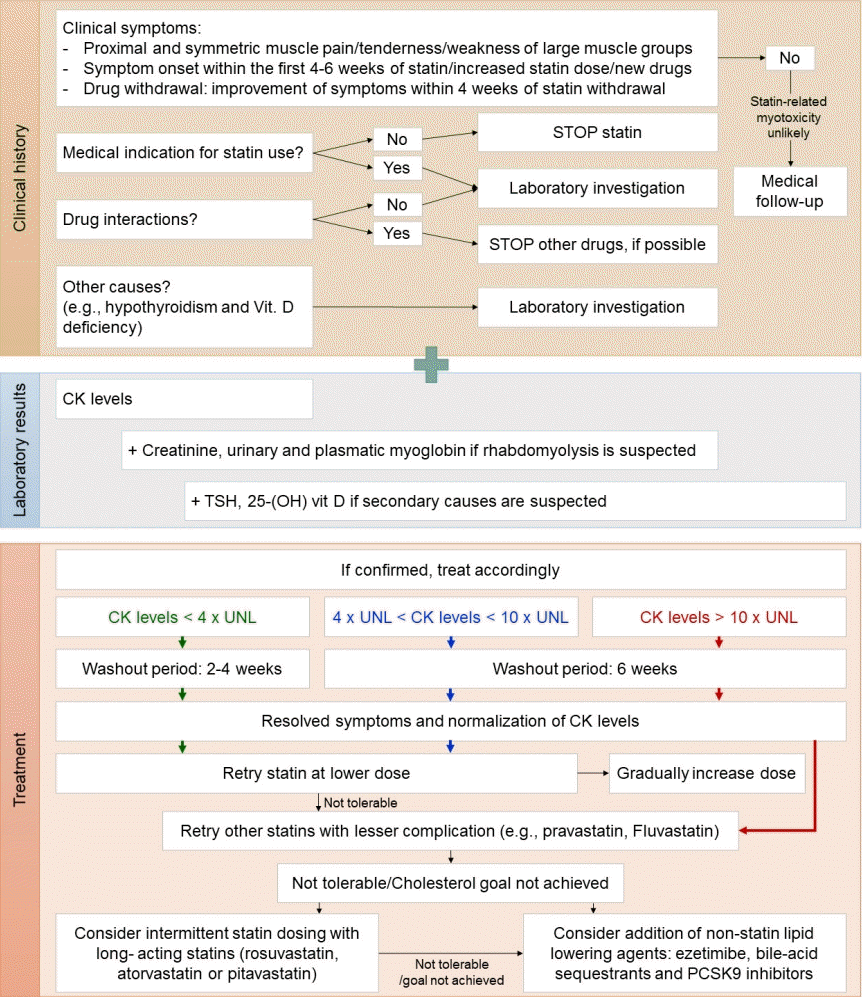
스타틴 투여 후 근육통 및 근육과 관련된 증상은 관찰 연구에서는 10%에 달하고 무작위 배정 연구에서는 1% 정도로 알려져 있다[44]. 비록 1% 미만이지만 횡문근융해증 등의 치명적인 부작용이 발생할 수 있기 때문에 간과하지 말아야 할 부작용 중에 하나이다. 스타틴 투여 후 근육 증상을 호소하는 경우 우선 혈중 크레아틴인 산화효소(creatine kinase, CK) 수치를 측정해볼 필요가 있다[44]. CK 수치가 정상 또는 경도-중등도 CK 수치 상승(정상 대비 4배 미만) 상태라면 근육 증상의 원인이 스타틴 때문일지를 우선 판단하여야 한다. 약물을 중단하여 2-4주간의 휴약 기간을 가진 뒤 기존 스타틴을 저용량으로 재시작하거나, 혹은 다른 종류의 스타틴을 투여할 것을 고려해야 한다. 또한 약물을 간헐적으로(2일 1회 또는 1주 2회 등) 투여하는 방법도 생각해볼 수 있다[45]. CK 수치가 정상수치의 4배를 초과하는 경우 비록 뇌졸중 자체가 심뇌혈관질환 발생의 초고위험군이기는 하지만 스타틴 중단 시의 위험성을 고려하여 중단 시의 위험성이 지속 투여 시의 위험성보다 낮다고 판단된다면 스타틴 투여를 6주 이상 중단 후 CK 수치 회복을 확인하고 해당 증상이 스타틴 때문에 발생한 것인지를 확인하여야 한다[45]. 만일 스타틴으로 인한 근육 증상 또는 근육병증으로 확인되었다면 다른 종류의 스타틴 및 상대적으로 강도가 낮은 스타틴으로 대체한 뒤 CK 수치를 관찰할 필요가 있다. CK 수치가 정상수치의 4배를 초과하는 경우이지만 스타틴 중단시 심뇌혈관질환 발생의 위험성이 큰 환자라면, 강도가 낮은 스타틴으로 변경 처방하거나 다른 종류의 스타틴 투여 후 CK 수치를 추적 관찰해야 한다. 또는, 기존 스타틴 치료를 지속하면서 CK 수치를 지속적으로 관찰하여 CK 수치가 정상의 10배 수준까지 증가할 경우 스타틴 중단을 고려하고, 이 경우 CK 수치가 감소하면 저강도의 스타틴으로 치료를 다시 시작한다. CK 수치가 정상치의 10배를 초과한다면 횡문근융해증 발생 여부를 확인하여야 한다. 우선 6주간 스타틴을 중단하고 스타틴으로 인한 근육병증인지를 확인 후 저강도의 스타틴으로 재시작을 고려한다(Fig. 3). 마지막으로 스타틴은 심근병증 발생과는 관련이 없다[23,45].
3) 간독성
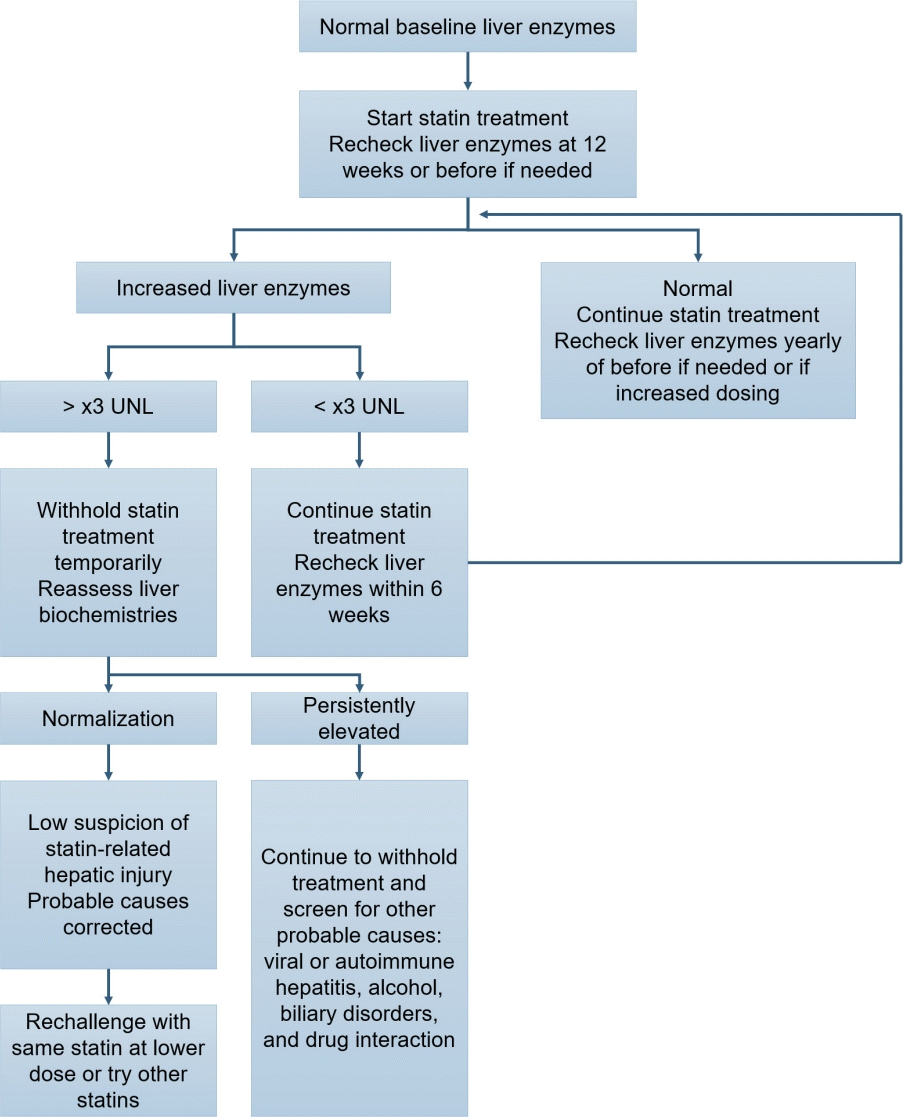
가벼운 트랜스아미나제 상승은 스타틴 투여 환자의 약 1%에서 발생하지만 일반적으로 임상적으로 유의하지 않으며 대개 3개월 이내에 별다른 치료 없이도 정상화된다[23,37]. 일반적으로 스타틴 관련 중증 간독성은 극히 드물다. 또한 스타틴은 활동성 간질환 환자에게 금기이지만 만성 간질환 환자에게는 일반적으로 안전한 것으로 알려져 있다[23,37]. 만일 정상치의 3배 이하의 간기능 수치 상승이 있을 때에는 스타틴을 유지하고 6주 뒤 간기능을 재평가한다. 간기능 수치가 정상치의 3배 이상으로 상승한 경우는 스타틴을 중단하고 4-6주 뒤 재평가를 시행하며 간기능 수치가 정상화되었다면 기존보다 저강도 스타틴을 투여하거나 다른 종류의 스타틴을 투여해 볼 수 있다. 재평가시 간기능 수치가 지속적으로 상승되어 있다면 다른 원인이 있는지에 대해 확인하여야 한다(Fig. 4).
2. 에제티미브(ezetimibe)
에제티미브는 위장관에서 콜레스테롤 흡수를 억제하는 기전을 통해 LDL-C를 낮춘다[46]. 비록 연구 대상자 중 뇌졸중 또는 일과성뇌허혈 환자를 포함하지는 않았으나 스타틴 투여 중인 환자에서 에제티미브를 병합하였을 때의 효과를 검증한 연구로 the Improved Reduction of Outcomes Vytorin Efficacy International (IMPROVE-IT) trial이 있다. IMPROVE-IT trial은 최근 발생한 급성관상동맥 증후군 환자 중 스타틴 투여에도 불구하고 LDL-C 수치가 50-125 mg/dL인 환자를 대상으로 에제티미브 10 mg과 위약을 비교한 연구이다[47]. 에제티미브 투여는 기저치 대비 LDL-C 수치를 16 mg/dL 낮추어 LDL 수치의 평균을 54 mg/dL에 도달시켰다. 에제티미브 투여군에서 심뇌혈관질환 발생 위험을 6% 낮추었으며 전체 뇌졸중을 14% 낮추었고 뇌내출혈의 위험성을 증가시키지 않으면서 허헐뇌졸중의 위험성은 21% 낮추었다. 이상반응 발생은 에제티미브 투여군과 위약투여군에서 유사하였다. IMPROVE-IT trial 중 뇌졸중 병력이 있는 환자(n=641, 3.5%)를 대상으로 분석을 시행한 후속 연구에서도 에제티미브 투여군에서 허혈뇌졸중의 위험성을 21% 낮추었으며, 출혈뇌졸중의 위험성은 증가하지 않았다[48]. TST trial에서 뇌졸중 발생 후 초기에는 다수의 환자에서 고강도 스타틴을 투여하였으나 1-2년 경과 후에는 에제티미브 복합 투여의 비율이 높아지는 경향을 보였다[35].
고강도 스타틴은 앞서 기술한대로 뇌졸중, 특히 큰동맥죽경화증허혈뇌졸중 환자에서는 우선적으로 추천된다. 그러나 고강도 스타틴 투여에도 불구하고 LDL-C 수치가 목표치에 도달하지 못하는 경우도 있고, 심지어 목표치에 도달하더라도 뇌졸중이 재발하거나 관상동맥질환 등의 다른 죽상경화성 혈관질환이 발생하는 경우도 드물지 않다. 더구나 고강도 스타틴은 앞서 기술한대로 근육통, 근육병증 등을 상대적으로 더 흔하게 동반하며 당뇨병 발생 위험성도 높다. 반면에 에제티미브 복합 투여는 10 mg을 투여해도 스타틴 용량을 2-3배 증량한 정도의 LDL-C 감소효과를 보이며 근육통 등의 부작용을 감소시키고 당뇨병 발생 위험성을 상대적으로 낮출 수 있다[46]. 따라서 고강도 스타틴의 다표현형발현효과를 고려하여 가급적 고강도 스타틴 투여를 고려하는 것이 추천되나, 경우에 따라서 에제티미브 복합 투여를 고려해 볼 수 있다. 실제 우리나라의 가이드라인을 포함하여 외국의 가이드라인에서도 최대내약용량의 스타틴 투여를 우선적으로 고려하고 그래도 LDL-C가 목표에 도달하지 못하는 경우나 심뇌혈관질환 발생의 위험성이 매우 높은 환자에서는 에제티미브 복합 투여를 고려하도록 하고 있다[7-10,35].
결론적으로 뇌졸중 환자에서 LDL-C의 목표치에 도달하지 못하거나, LDL-C 목표치에 도달하더라도 또 다른 심뇌혈관질환의 발생 위험성이 매우 높은 상황인 경우, 그리고 스타틴의 부작용으로 인해 적정용량의 투여가 어려운 경우 에제티미브 복합 투여를 고려해 보는 것은 합리적이라 생각된다.
3. PCSK9 억제제(PCSK9 inhibitors)
PCSK9은 간세포 내에서 생성되어 혈중으로 나와 혈중 LDL-C 수용체와 결합하여 LDL-C 수용체의 발현을 조절하는 역할을 한다고 알려져 있다. 따라서 PCSK9이 활성화되면 LDL-C 수용체의 수가 감소하여 혈중 LDL-C 수치가 상승하게 된다. 최근에 개발된 PCSK9 억제제는 단클론항체를 이용하여 PCSK9의 활성을 억제하여 LDL-C 수용체가 PCSK9에 의해 간세포 내로 흡수되어 파괴되는 기전을 차단하여 LDL-C 수용체의 재활용률을 상승시키고 LDL-C 수치를 낮추는 기전을 가지고 있다[49].
PCSK9 억제제는 LDL-C를 기저치 대비 약 50-60% 감소시키고, 스타틴과 유사하게 심혈관 위험을 감소시키며, 스타틴과 복합 투여시 강력한 부가효과를 보여주었다[50-52]. 즉 실제 임상상황에서는 스타틴으로 인한 부작용 등으로 인해 LDL-C를 목표치 이하로 낮추기 어려운 경우가 종종 있게 되는데, PCSK9 억제제는 단독 투여 및 스타틴과 병용시 모두에서 심뇌혈관질환 발생의 위험성을 낮추었다[50-52].
Further Cardiovascular Outcomes Research with PCSK9 Inhibition in Subjects with Elevated Risk trial은 PCSK9 억제제 중 하나인 에볼로쿠맙(evolocumab)을 이용하여, 스타틴 또는 스타틴+에제티미브 병합요법을 시행하여도 LDL-C 수치가 70 mg/dL 이상인 죽상경화성 심뇌혈관질환(허혈뇌졸중 19% 포함) 환자에서 PCSK9 억제제의 효과 및 안전성을 확인한 연구이다[53]. 에볼로쿠맙은 위약에 비해 LDL-C를 기저치 대비 59% 감소시켰으며 LDL 수치를 투여 시작 48주 이후에도 30 mg/dL까지 유지시켰다. 특히 에볼로쿠맙 투여 환자의 42%가 LDL-C 25 mg/dL에 도달하였다. 에볼로쿠맙군은 위약군 대비 각각 심뇌혈관질환 20%, 전체 뇌졸중 21%, 허혈뇌졸중 25%까지 발생 위험성을 낮추었다. 더구나 뇌내출혈의 위험성은 증가되지 않았고 부작용은 치료 그룹 간에 유사하였다. 특히 LDL-C가 25 mg/dL 이하로 낮아진 환자에서도 뇌내출혈 발생의 위험성이 유의하게 높아지지 않았으며 인지기능장애 등의 부가적인 신경계 부작용 측면에서도 위약군과 차이가 없었다[53].
Evaluation of Cardiovascular Outcomes after an Acute Coronary syndrome during Treatment with Alirocumab trial은 또 다른 PCSK9 억제제인 알리로쿠맙(alirocumab)을 이용하여, 급성관상동맥증후군이 있었던 환자(뇌졸중 3.2% 포함) 중 최대내약용량의 스타틴 투여에도 불구하고 LDL-C 수치가 70 mg/dL 이상인 환자에서 위약 대비 PCSK9 억제제의 효과 및 안전성을 확인한 연구이다[54]. 본 trial에서 알리로쿠맙은 LDL-C를 위약대비 기저치의 55%를 감소시켰으며 치료 중 분석에서 LDL-C 수치는 평균 LDL-C 53 mg/dL에 도달하였다. 결과적으로 알리로쿠맙군에서 출혈뇌졸중 위험의 증가 없이 복합심뇌혈관사건 발생의 위험성은 15%, 허혈뇌졸중의 위험성은 27% 감소하였다. 심혈관사건의 결과의 복합 위험은 15%, 허혈뇌졸중은 유의하게 27% 감소하였다. 부작용은 치료 그룹 간에 유사하였다[54].
따라서 뇌졸중 환자에서 LDL-C의 목표치에 도달하지 못하거나 스타틴의 부작용으로 인해 적정용량의 투여가 어려운 경우 PCSK9 억제제 투여를 고려해 볼 수 있다.
4. 뇌졸중 아형과 이상지혈증 치료
뇌졸중 중 87%는 허혈성, 10%는 뇌내출혈 또는 출혈뇌졸중, 3%는 거미막하 출혈이다[1,2]. 본 단락에서는 뇌졸중 아형에 따른 이상지혈증 치료에 대해 기술하였다.
1) 큰동맥죽경화증(large artery atherosclerosis)
대혈관질환을 동반한 뇌졸중 환자에서 고강도 스타틴요법은 75세 이상의 환자를 포함하여 모든 연령대에서 추천된다[7-10,22-24,55]. SPARCL trial은 뇌졸중 환자에서 스타틴 치료에 대한 새로운 패러다임을 제시한 연구로, 아토르바스타틴 80 mg과 위약을 비교하였을 때, 전체 뇌졸중(허혈성+출혈성) 재발 위험성을 감소시켰으며[56], 특히 큰동맥죽경화증을 동반한 뇌졸중 환자의 경우는 재발 위험성을 42%까지 감소시켰다. 따라서, 큰동맥죽경화증을 동반한 뇌졸중 환자에서는 우선적으로 고강도 스타틴요법이 추천된다. 스타틴 투여 후 4주 정도를 경과하면 LDL-C 수치는 일정 수준에 도달하게 되는데, 4주 이상의 고강도 스타틴요법에도 불구하고 LDL-C 수치가 목표치에 도달하지 못하는 경우 또는 고강도 스타틴에 부작용 등의 문제가 있어 고강도 스타틴 투여가 어려운 경우, 에제티미브나 PCSK9 억제제 투여 등의 부가적인 약제 투여를 고려해볼 수 있다[7-10,22-24,55]. 대혈관질환을 동반한 뇌졸중 환자에서 LDL-C 수치의 목표치는 우리나라를 포함한 여러 가이드라인에서는 우선적으로 70 mg/dL를 제시하고 있다. 그러나 최근 외국 가이드라인들은 대혈관질환을 포함한 뇌졸중이 재발한 경우 또는 재발 위험성이 높은 경우는 LDL-C 수치의 목표치를 55 mg/dL 미만을 제시하고 있고, 특히 소위 extreme high risk군은 경우에 따라 40 mg/dL 미만을 제시하기도 하고 있어 뇌졸중 환자 개개인의 상황에 맞추어 LDL-C 수치의 목표치를 정할 필요가 있다.
2) 소혈관폐색(small-vessel occlusion)
소혈관질환 아형의 뇌졸중은 주로 고혈압, 당뇨병, 고령 등이 원인으로 발생한다. 물론 소혈관질환 아형의 뇌졸중도 죽상경화증이 원인이 될 수 있고, 이미 여러 연구에서 죽상경화증과 소혈관질환 아형의 뇌졸중이 밀접하게 연관되어 있다는 것을 보여준 바 있다[57]. SPARCLE trial에서 소혈관질환 아형의 환자군은 위약에 비해 아토르바스타틴 80 mg은 재발성 허혈뇌졸중 위험을 24% (95% 신뢰구간, 0.57-1.02), 전체 뇌졸중 위험을 16% (95% 신뢰구간, 0.64-1.11) 감소시켰으나 뇌내출혈 발생 위험성을 높였다[58]. 반면 우리나라와 프랑스에서 시행되었던 TST trial의 하위분석 결과에서는 LDL-C 수치를 70-100 mg을 목표로 하였던 군과 70 mg/dL 미만으로 하였던 군을 비교하였을 때 양 군 사이에 소혈관질환 아형에 따른 결과변수, 특히 출혈뇌졸중 발생에 유의한 차이를 보이지는 않았다[35]. 이러한 결과들을 종합하면 소혈관질환 아형의 뇌졸중 환자라고 하더라도 원칙적으로는 큰동맥죽경화증 뇌졸중 환자와 유사하게 치료하는 것이 합리적일 것으로 판단된다. 즉 소혈관 질환 아형의 뇌졸중이라고 해도 뇌졸중 초기에는 고강도 스타틴요법을 시행하고, 추후 추적 관찰시 LDL-C 70 mg/dL 이상인 경우 에제티미브 또는 PCSK9 억제제 투여를 고려해 볼 수 있다. 본 저자의 의견으로는 소혈관질환 아형의 뇌졸중의 경우 원칙적으로 LDL-C 70 mg/dL 미만으로 유지하는 것을 목표로 하되, 큰동맥죽경화증 뇌졸중보다는 관대하게 LDL-C 수치를 조절하는 것을 제시하고자 한다. 특히 소혈관질환 아형의 뇌졸중 환자에서 이전에 뇌내출혈의 병력이 있거나 뇌영상에서 미세출혈이 다수 확인되는 경우, 비록 스타틴의 다표현형발현효과를 고려하더라도 장기간의 고강도 스타틴 투여는 효과와 안전성 및 LDL-C 수치 등을 고려하여 유지 여부를 결정하는 것이 필요하다고 생각한다.
3) 심장성색전뇌졸중(cardioembolic stroke)
심장성색전뇌졸중에서 이상지혈증관련 약제, 특히 스타틴 등에 대한 무작위 배정 연구를 비롯한 근거들은 많지 않은 상황이다. SPARCL trial에서는 심방세동 및 기타 심장성색전증의 원인이 있는 환자가 제외되었기 때문에 스타틴의 이점에 대한 근거를 제시할 수 없었다[56]. 반면 최근 연구에 따르면 심방세동 환자에서도 큰동맥죽경화증 및 소혈관질환 아형의 뇌졸중 환자만큼 지질강하요법의 이점이 있었다[59]. 이전 연구에서 심방세동에서 LDL-C의 증가는 뇌졸중 위험의 독립적인 예측인자였다[60]. 스타틴은 LDL-C를 강력하게 낮추지만 지질저하와 무관하게 다면발현효과도 있어 뇌졸중 위험을 줄일 수 있다[27]. 더욱이 스타틴은 심방세동의 이전 에피소드 이후에 발생한 심방세동과 재발성 심방세동 모두의 발병 가능성을 감소시킨다[61-63]. 국내 심방세동이 있는 뇌졸중 환자를 대상으로 진행했던 연구에서 고강도 스타틴이 저-중강도 스타틴에 비하여 전체 임상사건(net adverse clinical and cerebral events) 발생 빈도가 더 낮았다[64]. 본 저자는 심장색전성 뇌졸중에서도 이상지혈증을 조절하는 것이 필요하다 생각하며, 아직 스타틴의 강도나 명확한 LDL-C의 기준은 정해지지 않았으나 적어도 급성뇌졸중 이후에는 중강도 이상의 스타틴 및 LDL-C 수치를 적어도 70 mg/dL 미만으로 조절하는 것을 제안하고자 하며 죽상경화를 동반하는 경우는 특히 스타틴 투여가 필요하다고 판단한다.
4) 원인불명뇌졸중(stroke of undetermined cause)
SPARCL trial에서 알 수 없는 또는 기타 원인의 허혈뇌졸중 아형의 환자들에서 아토르바스타틴 80 mg 투여군은 위약투여군에 비해 전체 뇌졸중(허혈성+출혈성) 발생 위험을 20% (95% 신뢰구간, 0.62-1.27) 감소시켰다[58]. 뇌졸중의 1/4은 원인이 불확실하지만 면밀한 추적 관찰을 통해 이러한 뇌졸중 중 상당수는 대혈관질환을 또는 발작성 심방세동이 원인인 경우였다[65,66]. 따라서, 좀 더 연구가 필요하기는 하지만 다른 금기증이 없다면 뇌졸중의 기전이 명확하지 않은 경우라 하더라도 우선적으로 고강도 스타틴 치료를 고려해볼 수 있으며 특히 대혈관질환 또는 죽상경화증을 동반하는 경우 고강도 스타틴 치료가 필요하다 판단된다.
5) 일과성허혈발작(transient ischemic attack)
일과성뇌허혈 환자만을 대상으로 하여 시행한 스타틴 투여에 대한 무작위 배정 연구는 많지 않은 상황이지만, SPARCL trial에 등록된 일과성뇌허혈 환자에서 아토르바스타틴 80 mg 투여군은 위약투여군보다 전체 뇌졸중 발생 위험성이 20% 감소(95% 신뢰구간, 0.60-1.24)하였다[58]. 이전 연구들의 결과를 종합하면 일과성뇌허혈 발생 후 1-5년간의 뇌졸중 발생 위험성이 높으므로 고강도 스타틴 치료를 시작하는 것이 합리적이다[67,68]. 우리나라 및 외국의 가이드라인에서도 일과성뇌허혈 환자도 고위험군 또는 초고위험군으로 분류하고 있으며 가급적 고강도 스타틴 및 LDL-C 수치를 70 mg/dL 미만으로 조절하는 것이 합리적이라고 제시하고 있다.
6) 뇌내출혈(intracerebral hemorrhage, ICH)
이전에 뇌내출혈(ICH)이 있었던 환자의 지질저하요법에 관한 데이터는 거의 없다. SPARCL trial에 포함된 4,731명의 환자 중 93명만이 뇌내출혈의 병력이 있었다[56]. SPARCL trial에서는 88명의 환자에서 뇌내출혈이 발생하였는데 고령, 뇌출혈의 병력, 고혈압 조절이 잘 안된 경우, 그리고 아토르바스타틴 80 mg 투여 자체가 뇌내출혈 발생과 연관되어 있었다. 88명의 적은 표본수와 뇌내출혈의 위치(엽성 또는 비엽성)에 대한 정보가 부족한 상황을 고려하면 뇌내출혈의 병력이 있는 뇌졸중 환자에서 아토르바스타틴 80 mg 투여가 이득이 있는지에 대해 결론을 내리기는 어렵다[56,58,69]. 그러나 뇌내출혈 환자에서 아토르바스타틴 80 mg 투여의 안전성 혹은 위험성에 대한 부분에 대해서는 여러 연구에서 제시한 바 있다. 즉 스타틴 자체의 항혈전 효과, 스타틴과 미세출혈의 심각도, 특히 엽성 미세출혈의 정도(burden)와의 연관성, 미세출혈의 정도와 뇌내출혈발생의 연관성 등이 뇌내출혈 환자에서 아토르바스타틴 80 mg 투여에 대한 이슈로 제시되고 있다. 또한 SPARCL trial을 비롯한 허혈뇌졸중 후 2차 예방 무작위 배정 연구에서 스타틴 투여는 뇌내출혈 발생의 위험성을 약간 증가시키는 경향이 있다는 연구 결과도 있다[56,70-72].
정리하자면, 뇌내출혈의 병력이 있는 환자에서 향후 허혈심뇌혈관질환의 위험성이 있는 경우 스타틴 투여, 특히 고강도 스타틴 투여가 필요할지 또는 적합할지에 대해서는 효과와 부작용을 고려하여 투여 여부를 결정할 필요가 있다. SPARCL trial 이후 2011년에 발표된 결정 모델에서는 기존에 스타틴을 복용하고 있지 않았던 경우 엽성 뇌내출혈 발생 시에는 스타틴요법을 피하고 심부(deep) 뇌내출혈인 경우는 매우 높은 심혈관질환 위험군(extremely high risk)에서만 스타틴요법을 고려할 것을 권장하였다[73].
그러나 최근의 연구 결과들은 뇌내출혈 발생 이후 스타틴 투여를 고려하는 쪽을 더 권장하는 방향을 지향하고 있다. 첫째, 뇌내출혈 후 스타틴요법을 계속하면 사망을 포함한 심뇌혈관질환 재발 위험성이 낮아지나 뇌내출혈 후 스타틴요법을 중단하는 경우 좋지 않은 예후의 위험성이 높아 졌다[74,75]. 둘째, 뇌내출혈의 재발 위험성은 허혈뇌졸중이나 허혈심뇌혈관질환의 발생 위험성보다 낮고(심부 뇌내출혈 1.5-2%/year, 엽성 뇌내출혈 6-7%/year), 특히 뇌내출혈 발생 1년 이후에는 현저히 뇌내출혈 발생 가능성이 낮아지기 때문에 허혈심뇌혈관질환의 발생 위험성이 높은 환자에서는 뇌내출혈 병력이 있다하더라도 스타틴 투여를 고려할 수 있다[76-79]. 셋째, 특히 심부 뇌내출혈의 경우 향후 뇌내출혈의 위험성보다 허혈심뇌혈관질환의 발생 위험성이 현저히 높기 때문에 적응증이 된다면 스타틴 투여를 고려하는 것이 이득이 더 클 가능성이 높다. 다만 스타틴의 강도 또는 용량을 선택하는 것에 대해서는 아직 결론이 나지 않은 상태이기 때문에 환자 개개인의 특성을 고려할 필요가 있다[76-79].
즉, 뇌내출혈 발생 전에 이미 스타틴을 복용 중이었던 뇌내출혈 환자는 허혈심뇌혈관사건 발생의 위험성이 높다면 스타틴을 계속 유지하는 것이 합리적이다. 뇌내출혈 발생 전에 스타틴을 복용하지 않던 환자에서는 심부 뇌내출혈의 경우 향후 뇌내출혈 위험성보다는 허혈심뇌혈관질환의 발생 위험성이 더 높기 때문에 특별한 금기증이 없다면 스타틴 투여를 고려하는 것이 합리적이다. 반면 엽성 뇌내출혈의 경우는 뇌내출혈 재발 가능성이 상대적으로 높고, 특히 1년내 뇌내출혈 발생 가능성이 높기 때문에 엽성 뇌내출혈의 경우는 향후 허혈심뇌혈관질환의 발생 위험성이 높지 않다면 스타틴 시작에 대해 주의할 필요가 있다.
결 론
뇌졸중 환자에서 2차 예방을 위해 스타틴, 에제티미브, PCSK9 억제제 등을 활용할 필요가 있다. 이러한 이상지혈증 약제 처방시, 환자의 동반질환, 뇌졸중의 아형에 따라 이상지혈증 약제의 조합, 종류 및 용량 등을 적절하게 선택할 필요가 있다. 특히 스타틴의 경우 원칙적으로 고강도 스타틴 투여를 고려하되 부작용, 동반질환, 환자 개개인의 특성을 고려한 처방이 필수적이다. LDL-C의 목표치에 도달하지 못하거나 스타틴의 부작용으로 인해 적정용량의 투여가 어려운 경우 에제티미브, PCSK9 억제제 투여를 고려해 볼 수 있다. 마지막으로 적절하지 않은 판단에 의한 스타틴 제제의 중단은 장기적으로 환자에게 해가 될 수 있음을 주지해야 한다.