횡격막 초음파검사
Ultrasound Imaging of the Diaphragm
Article information
Trans Abstract
The diaphragm is the major muscle of respiration and its dysfunction is associated with problems ranging from orthopnea to prolonged recovery from surgery or ventilator management. Common causes of diaphragm dysfunction include phrenic neuropathy, motor neuron disease, neuromuscular junction disorders, and myopathy. This article reviews sonographic findings of normal diaphragm, including key quantitative ultrasound measurements that are helpful in the evaluation of diaphragm. It also discusses various clinical application of this technique in diagnosis of neuromuscular diseases.
서 론
횡격막을 평가하는 검사로는 흉부 X선검사, 횡격막신경전도검사, 횡격막침근전도검사, 투시검사, 흉부 컴퓨터단층촬영 등이 있다[1,2]. 흉부 X선검사는 진단민감도가 떨어지고, 횡격막신경전도검사는 측정 방법이 쉽지 않으며 환자가 과체중인 경우 적절한 검사가 어렵다. 침근전도검사는 통증을 동반하고 기흉 같은 부작용이 발생할 수 있다. 흉부 컴퓨터단층촬영이나 투시검사는 방사선 노출과 환자를 검사실로 옮겨야 하는 단점이 있다. 최근에 초음파검사가 횡격막기능을 평가하는 새로운 검사 방법으로 도입되고 있다. 초음파검사는 통증이 없고 비침습적이며 이동이 자유로워 병상에서도 검사가 가능하고 방사선 노출의 위험도 없다는 장점이 있다. 저자는 초음파를 이용한 횡격막검사 방법과 정상 횡격막의 초음파 소견 및 임상적 유용성에 대하여 기술하였다.
본 론
1. 횡격막의 구조와 기능
횡격막은 가운데의 C자 형태의 힘줄과 가장자리의 근육으로 구성된다. 일반적으로 힘줄은 뼈와 근육을 연결하지만, 횡격막의 가운데에 위치한 힘줄은 횡격막 근육하고만 연결되어 있다. 근육은 크게 세 부분으로 나누어져 복장뼈의 칼돌기, 여섯 번째부터 열두 번째 갈비뼈 및 요추에 부착한다. 횡격막에는 흉강과 복강을 연결하는 세 개의 구멍이 있다. 가장 큰 구멍은 우측 횡격막에 위치하며 아래대정맥이 지나간다. 뒤쪽 가운데에는 대동맥이 지나가고 대동맥 앞쪽으로는 식도가 지나가는 식도구멍이 있다.
횡격막의 주기능은 호흡이다. 흡기시에 횡격막이 수축하면 둥근 지붕 모양의 횡격막이 편평해지면서 배쪽으로 내려오게 되고 흉강이 확장된다. 결과적으로 흉강내압이 음압이 되면서 외부 공기가 폐 안으로 유입된다. 호기시에는 수축한 근육이 이완되면서 횡격막이 흉강쪽으로 움직이게 되고 폐 안의 공기가 외부로 배출된다. 호흡기능 외에 혈류의 순환에도 도움을 준다. 횡격막 수축시에 흉강내압이 음압이 되면서 아래대정맥의 정맥혈이 더 빠르게 심장으로 복귀한다.
2. 초음파검사 방법과 정상 소견
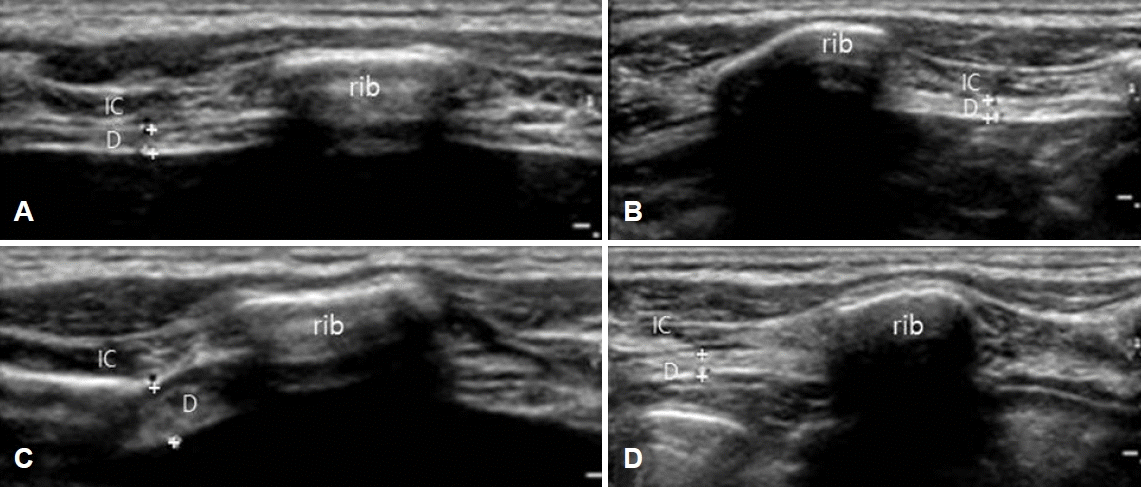
횡격막 초음파검사는 피검자가 바로 누운 상태에서 시행한다[3]. 앉거나 일어선 자세에서도 검사가 가능하지만, 누운 자세에서 측정한 것보다 횡격막 근육이 유의미하게 두꺼운 결과를 보인다는 사실을 염두에 두면서 결과를 해석해야 한다[4]. 앞겨드랑선에 탐색자를 두고 검사를 하는데, 횡격막 근육이 부착되는 부위(zone of apposition)인 일곱 번째와 여덟 번째 갈비뼈 사이 또는 여덟 번째와 아홉 번째 갈비뼈 사이에서 잘 관찰된다(Fig. 1-A). 횡격막은 두 개의 갈비뼈 사이에서 위아래 고에코의 선으로 경계가 구분되며, 횡격막 근육이 호흡에 따라 두께가 변하는 소견을 실시간으로 관찰할 수 있다. 위아래 고에코의 선은 가슴막과 복막에 해당한다.

Measurement of diaphragm thickness. (A) The transducer is positioned on the intercostal space in the anterior axillary line. (B) At the end of quiet expiration, the diaphragm is seen as a hypoechoic structure between two hyperechoic fasciae. (C) At the maximal inspiration, the diaphragm is seen ‘peeling away’ from the chest wall. The distance between two markings (+) means muscle thickness. Reprinted from Seok at al[5]. with the permission. IC; intercostal muscle, D; diaphragm.
측정지표는 호흡에 따라 변화하는 횡격막 근육의 두께이다. 횡격막의 두께는 양쪽 갈비뼈 사이에서 평행하게 주행하는 가슴막과 흉막 사이의 거리를 측정한다. 가운데 부분에서 고에코의 선의 안쪽 면까지의 거리를 측정한다. 편안한 호흡을 하면서 호기말과 흡기말에 두께를 측정하고, 최대한 크게 호흡을 들어 쉬라고 하고 최대흡기 후 두께를 측정한다 (Fig. 1-B, C). 두 번 내지 세 번 측정 후 평균값을 구한다. 호기말에 측정한 수치가 안정 시 두께이며, 최대흡기 후 측정한 수치가 최대한 수축하였을 때의 두께에 해당한다. 최대흡기 시에 폐가 확장되어 내려오면서 가슴막이 가슴벽에서 분리되는(peeling away) 때도 있다(Fig. 1-C). 이 두 가지 측정지표를 이용해서 최대호흡 시 수축 정도(diaphragm thickness fraction, DTF)를 구할 수 있고 아래의 수식으로 계산한다.
한국인을 대상으로 횡격막 두께와 수축 정도의 정상 범위를 구하였다(Table) [5]. 우측 횡격막은 간이 좋은 음향창 역할을 하는 데 비해 비장과 인접한 좌측 횡격막의 관찰이 쉽지 않을 수 있다고 알려져 있으나 80명 대상자 모두에서 쉽게 횡격막을 관찰하고 측정할 수 있었다. 안정 시 두께가 0.11 cm 미만인 경우 비정상으로 판단할 수 있고, 최대수축 정도는 우측은 28% 이하, 좌측은 17% 이하인 경우는 비정상이었다. 안정 시 두께는 성별, 키, 몸무게, 체질량지수 같은 인구학적 특징에 따라 유의한 차이가 있었고, 정상값을 보고한 논문에 따라서도 차이가 큰 편이었다. 하지만 최대수축 정도는 이러한 인구학적 특징에 따른 차이가 없었고, 비정상의 기준이 20에서 30% 미만으로 연구마다 비슷한 결과를 보였다[6-8].
3. 횡격막 초음파의 역할
1) 신경근육질환에서 횡격막기능 평가
다양한 신경근육질환에서 횡격막기능저하에 따른 호흡부전이 발생할 수 있다. 초음파검사가 횡격막기능을 잘 반영하는지를 전통적인 검사 방법인 폐기능검사나 횡격막신경전도검사와 비교한 연구가 있다. 정상인과 신경근육질환 환자를 대상으로 세 가지 검사를 시행한 결과, 초음파검사로 측정한 횡격막 근육의 두께와 폐기능 검사의 강제폐활량(forced vital capacity), 신경전도검사의 복합근육활동전위의 진폭이 유의한 상관관계를 보였다[9].
(1) 횡격막신경마비
횡격막신경마비는 수술이나 외상, 압박, 염증에 의한 신경자체의 손상, 길랭-바레증후군이나 상완신경총염 같은 신경질환 등 다양한 원인에 의해 발생할 수 있고, 한쪽 또는 양쪽에서 발생할 수 있다[10]. 신경전도검사를 통해 횡격막신경 평가를 할 수 있지만, 횡격막신경전도검사는 검사 자체가 기술적으로 어렵고 검사수치의 개인별 차이가 커서 해석이 쉽지 않다.
초음파검사 소견은 마비된 쪽의 횡격막 근육의 두께가 감소하고 호흡 시 수축 정도가 감소하는 것이다(Fig. 2). 또한 급성기에는 수축 정도는 감소하지만 안정 시 두께는 정상이고, 만성화되면 수축 정도도 감소하고 근위축에 의해 안정 시 두께도 감소하게 된다. 따라서 횡격신경마비의 유무뿐만 아니라 병변의 시기를 판단하는 데도 도움이 된다[11]. 횡격막신경마비가 의심되는 환자를 대상으로 최종 진단과 초음파검사 결과를 비교해서 초음파검사의 진단적 유용성을 살펴본 연구에서 93%의 민감도와 100%의 특이도로 횡격막 기능이상을 확인하는 데 도움이 되었다[12].
Ultrasound of the right (A, C) and left (B, D) diaphragm of patient with a left diaphragm palsy. The distance between the two markings (+) is the diaphragm thickness. (A, B) At the end of quiet expiration, the diaphragm is seen as a hypoechoic structure between two layers of hyperechoic fasciae. (C) At maximal inspiration, the right diaphragm is seen ‘peeling away’ from the chest wall and thickens markedly. (D) At maximal inspiration, the left diaphragm slightly thickens. Reprinted from Seok at al[11]. with the permission. IC; intercostal muscle, D; diaphragm.
(2) 근위축가쪽경화증(amyotrophic lateral sclerosis, ALS)
호흡부전은 ALS 환자의 주요 사망원인이기 때문에 호흡기능의 평가가 중요하다. 특히 적절한 시기에 비침습호흡기를 사용하는 것은 환자의 생존 기간을 늘리고 삶의 질을 유지하는 데 중요한 역할을 한다. 임상에서 주로 이용하는 폐기능검사는 연수마비가 심한 환자에서는 검사시행이 어렵다. 초음파로 안정 시 호기 상태에서 횡격막의 두께, 최대흡기 상태에서 횡격막의 두께 및 두 가지 수치를 비교하여 호흡 시 수축 정도를 평가한다[13]. ALS에서 횡격막의 두께와 수축 정도가 정상에 비해 유의하게 감소되어 있었고, 이러한 검사 결과는 횡격막신경전도검사, 폐활량 및 혈액내 이산화탄소농도와 유의한 상관관계를 보였다[14,15]. 특히, PaCO2 값이 증가할수록 횡격막의 수축 정도는 감소하는 역비례관계를 보였고, 심한 고이산화탄소혈증을 의미하는 PaCO2=45에 해당하는 수축 정도는 39%였다. 따라서 주기적인 초음파검사는 호흡기능을 평가 및 호흡기 시작 시기를 결정하는 데 도움이 될 수 있다.
2) 환기기 뗌시기 평가
환기기를 사용하는 환자에서는 뗌시기를 적절히 결정하는 것이 중요하기 때문에 여러 가지 지표들을 토대로 판단하지만 실패하는 경우가 있다. 환기기 뗌을 준비하는 시기에 초음파로 측정한 횡격막 근육의 수축 정도가 29% 이하인 경우 횡격막기능이 비정상일 가능성이 크고, 긴 중환자실 입원 기간과 환기기 사용 및 사망률 증가와 유의한 상관관계가 있었다[16]. 초음파검사가 뗌시기를 판단하는 지표로서 유용한지에 대한 연구에서 수축 정도가 30% 이상인 경우 환기기 뗌이 성공할 가능성이 높고, 민감도는 88%, 특이도는 71%였다[17]. 다른 연구에서도 수축 정도의 기준값은 34-36%로 약간의 차이가 있으나 수축 정도가 작은 경우 성공적인 뗌과 자발호흡을 기대하기 어려웠다[18,19]. 하지만, 환기기뗌에 성공한 군과 실패한 군 사이에 횡격막 수축 정도의 유의한 차이가 없었다는 보고도 있어 추가적인 연구가 필요한 것으로 보인다[20].
3) 횡격막침근전도검사 보조
횡격막침근전도검사는 횡격막 이상의 원인에 대한 정보를 제공하는 검사지만, 근전도 침의 위치가 잘못되면 폐, 간, 비장, 대장 같은 주위 장기에 손상을 유발할 수 있어서 시행하기 어려운 점이 있다. 앞겨드랑선 위치에서 여덟 번째 갈비뼈를 찾아 갈비뼈 위쪽으로 시행하는 것이 안전하다는 보고가 있지만, 횡격막 근육의 완전마비나 만성 폐쇄폐질환이 있는 경우에 횡격막 위치의 변화가 있을 수 있고, 과체중인 경우 갈비뼈를 찾아 위치잡기가 어렵다. 초음파검사를 통해 횡격막의 위치 및 움직임을 실시간으로 볼 수 있고, 주위 장기나 신경혈관조직도 확인이 가능하기 때문에 초음파로 보면서 침근전도검사를 시행하면 안전한 검사가 가능하다[21].
결 론
초음파검사는 횡격막의 기능을 평가하는 데 유용하며 검사 방법 또한 어렵지 않다. 특히, 검사실로 이동이 어려운 중환자실 환자의 평가에 도움이 되고, 통증이 없고 방사선 노출의 걱정이 없어 주기적인 추적검사나 소아의 검사로도 적절하다.
